Gestion intestinale
Gestion intestinale
L’hygiène intestinale constitue un problème pour de nombreuses personnes. Les problèmes intestinaux vont de la constipation (où les matières fécales sont trop sèches), à la diarrhée (où les matières fécales contiennent trop d’eau) en passant par tous les états intermédiaires. Beaucoup de patients présentent des troubles intestinaux passagers, qui disparaissent dans un laps de temps court, et qui proviennent de problèmes temporaires tels qu’un rhume ou d’une aigreur d’estomac.
L’intestin neurogène survient au cours de pathologies chroniques ou à la suite de traumatismes tels que les accidents vasculaires, les lésions cérébrales, la maladie de Parkinson, le myéloméningocèle, la sclérose amyotrophique latérale, la sclérose en plaques, les lésions des nerfs sacrés, le diabète de type 2, ou toute autre pathologie neurologique. Les patients présentant des pathologies telles que le diabète et la sclérose en plaques rencontrent des difficultés de rétention des matières, et l’évolution de cette situation peut aboutir à un intestin neurogéne. Inversement les patients avec un diagnostic confirmé d’intestin neurogéne peuvent développer des complications telles que des constipations, des colites, ou des côlons irritables, entre autres.
Le processus de digestion
L’hygiène intestinale commence par la digestion. Les intestins font partie du système gastro-intestinal. Pour cela tout changement à un niveau quelconque du tube digestif affecte les intestins. Quand on pense à une hygiène intestinale efficace, l’ensemble de tube digestif doit être pris en compte.
La digestion débute dès lors que l’on voit et que l’on capte l’odeur de la nourriture. Votre corps se prépare déjà à recevoir cette nourriture. La première portion du tube digestif débute à la bouche par laquelle les éléments solides et liquides pénètrent dans l’organisme. La fonction salivaire et la mastication enclenchent le processus digestif en fractionnant la nourriture. Les sécrétions salivaires dissolvent les nutriments en plus petites portions. La nourriture solide et liquidienne est par la suite avalée et conduite à travers l’œsophage. L’œsophage est un organe fait de fibres musculaires qui, par péristaltisme assure la progression des nutriments vers l’estomac. En situation normale, l’œsophage assure le déplacement de la nourriture dans un sens : de la bouche à l’estomac. Mais, en cas de vomissement ou de reflux gastrique, le trajet peut-être inversé. La nourriture ne fait que transiter par l’œsophage. Elle n’y est pas retenue.
Dans l’estomac les éléments solides et liquides sont momentanément stockés. C’est la deuxième phase de la digestion. Entre la portion terminale de l’œsophage et la portion apicale de l’estomac, il y a un sphincter, appelé le cardia. Lorsque ce sphincter se ferme, il empêche le retour des éléments avalés vers l’œsophage. Un autre sphincter situé au bout de l’estomac est appelé le pylore et permet de retenir la nourriture dans la poche gastrique de façon temporaire.
Dans la période où les éléments sont gardés dans l’estomac, les fluides gastriques et les acides poursuivent le processus digestif. La muqueuse gastrique est parcourue par des circonvolutions qui forment les valves gastriques. Celles-ci permettent le brassage du contenu gastrique et le transforment en un élément quasi liquide appelé le chyme.
Après que la nourriture a passé environ une heure dans l’estomac, le sphincter pylorique se relâche. Le chyme se déverse alors dans la première portion du duodénum, qui est le premier segment de l’intestin. Ainsi débute la troisième phase de la digestion. Le duodénum continue la fragmentation du chyme à l’aide d’enzymes en provenance du foie, de celles en provenance du canal cholédoque et des sucs pancréatiques.
Des bactéries utiles sont normalement présentes dans l’intestin pour aider à fragmenter le chyme. Ces bactéries demeurent inoffensives tant qu’elles n’ont pas l’opportunité de trop se multiplier. Une bactérie infectieuse peut provoquer une infection dans l’intestin comme dans n’importe quel autre endroit de votre corps. La déshydratation ou la diarrhée peuvent favoriser la pullulation des bactéries ce qui élimine alors l’effet équilibrant bénéfique apporté par leur présence dans l’intestin.
La portion suivante de l’intestin grêle est le jéjunum qui continue le processus digestif. La dernière partie de l’intestin grêle se nomme l’iléon. Un ensemble complexe de petits vaisseaux parcourt la partie antérieure du jéjunum et la totalité de l’iléon. Ces vaisseaux sanguins retiennent les nutriments et les fluides du chyme, durant son passage, ne laissant plus que des déchets. L’intestin grêle est constitué d’un tissu semblable à du velours qui propulse le chyme plus loin par péristaltisme ou par contractions musculaires rythmiques de la paroi intestinale. La majeure partie de la digestion se produit dans l’intestin grêle.
La digestion est un processus continu où l’intestin ne ralentit que la nuit, pendant le sommeil, tout en continuant de traiter le chyme. L’intestin grêle est recroquevillé dans l’abdomen. Chez les adultes, l’intestin grêle mesure environ 670.56 à 762 cm de long mais a un petit diamètre qui l’aide à propulser le chyme gluant. Un sphincter appelé valvule iléo-cæcale relie l’intestin grêle au gros intestin. C’est une valvule unidirectionnelle qui empêche le chyme de refluer dans l’intestin.
La dernière partie du système digestif est le gros intestin qui est constitué de 4 segments qui sont le côlon ascendant, le côlon transverse, le côlon descendant et le sigmoïde. Le gros intestin commence avec la partie large du côlon ascendant comprenant le cæcum. Il a un diamètre beaucoup plus large que l’intestin grêle car il doit former des selles molles et semi-solides en vue de l’élimination. La longueur du gros intestin est d’environ 76.2 cm. Le même type de péristaltisme est utilisé pour faire transiter les déchets à travers le côlon.
L’extrémité distale du gros intestin est le côlon sigmoïde, ou voûte rectale, qui emmagasine les selles jusqu’à ce qu’il soit possible de le vider. Deux sphincters importants aident à contrôler l’expulsion des selles. Le sphincter anal interne est composé de tissu musculaire lisse et se situe à environ 7.62 cm de l’ouverture du rectum. Ce n’est pas vous qui contrôlez le sphincter anal interne (involontaire). Cela signifie qu’il s’ouvrira pour laisser passer les selles lorsqu’il y en aura une quantité suffisante dans l’ampoule rectale. Le sphincter anal externe est composé d’un muscle strié qui est volontaire, contrôlé par l’utilisation du pudendal. Si vous ressentez le besoin d’aller à la selle, vous pouvez contrôler le sphincter externe pour retenir les selles jusqu’à ce que vous trouviez les conditions idéales pour l’expulsion.
L’intestin neurogène
L’intestin neurogène est l’un des principaux soucis des personnes atteintes d’une lésions ou d’une maladie affectant les nerfs moteurs (nerfs du mouvement). Il s’agit d’une affection où les nerfs du corps ne communiquent pas efficacement les informations vers le cerveau, ni du cerveau vers l’intestin. Il peut y avoir un dysfonctionnement complet de la transmission nerveuse sans qu’aucun message ne passe ou bien une transmission partielle des messages. Par conséquent, la gestion des intestins est essentielle pour la santé.
Fonction nerveuse dans la digestion
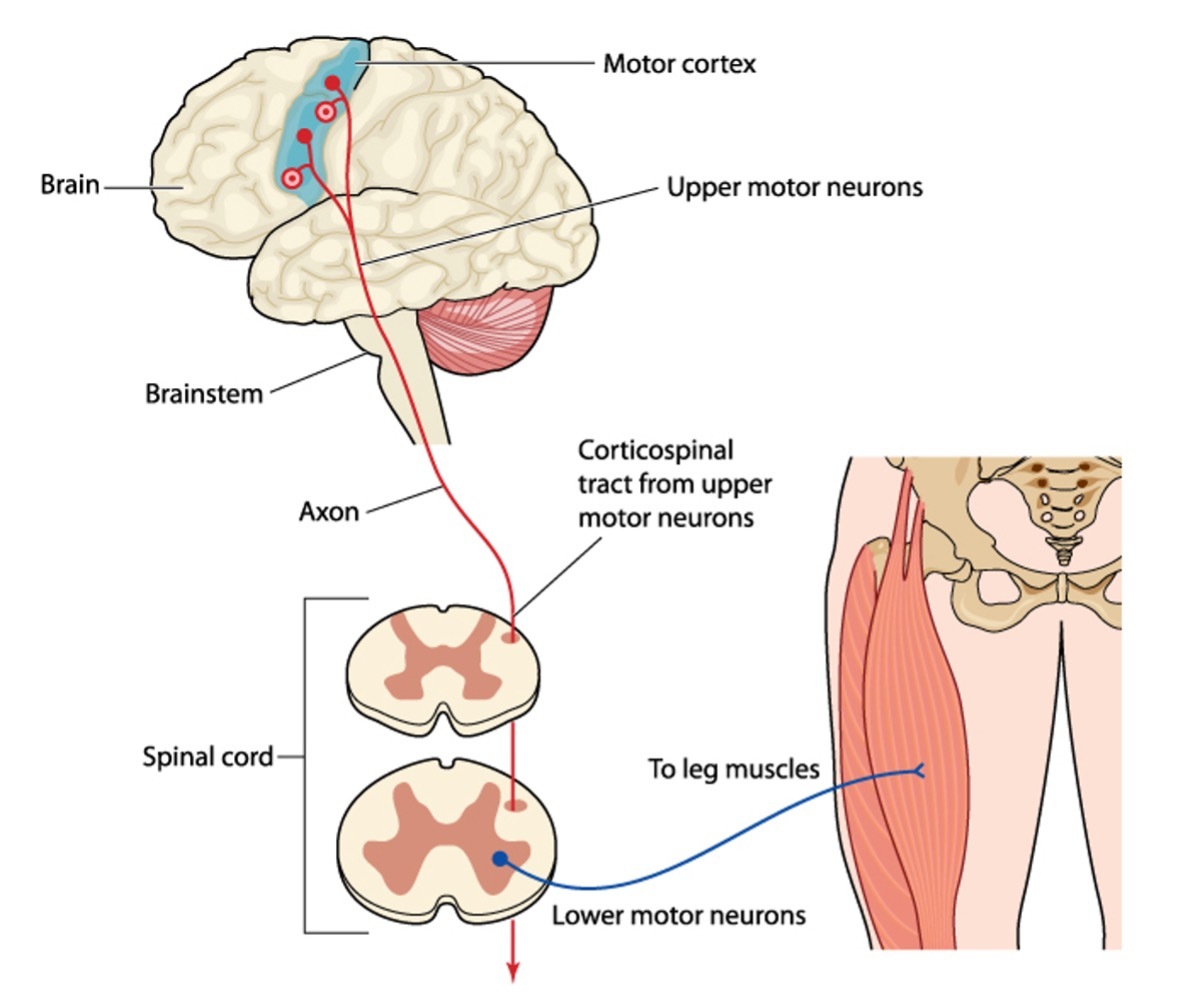
La fonction nerveuse de l’intestin est complexe en raison de la longueur de ce très grand organe. La fonction de digestion est globalement contrôlée par le système nerveux autonome (SNA). Le SNA est la partie du système nerveux qui fonctionne automatiquement ou sans contrôle volontaire.
Un plexus nerveux (branches de nerfs entrecroisés) contrôle les mouvements au niveau de l’œsophage, de l’estomac et des intestins. Parmi les nerfs de la digestion, nous trouvons le nerf vague (nerf crânien X) qui a aussi une incidence sur l’estomac et le haut de intestin. L’intestin inférieur est contrôlé par les nerfs sacrés (S2, S3 et S4) et comprend les nerfs splanchniques. Les sensations des organes génitaux externes et de la peau autour du rectum et du périnée, les nerfs moteur des muscles pelviens, incluant le sphincter anal externe sont contrôlés par le nerf pudendal.
La plus grande partie du travail de l’intestin est réalisée par péristaltisme, ou par une contraction musculaire rythmée, selon les ordres envoyés par les nerfs vague et splanchniques, entre autres. Lors de l’entrée des nutriments dans l’estomac, le réflexe gastro-colique est stimulé en provoquant l’intensification des mouvements intestinaux. Sans même qu’on y pense, l’intestin réabsorbe l’eau du fluide digestif en permanence. Lorsqu’il y a une paralysie, même si les mouvements intestinaux ont tendance à ralentir le péristaltisme intestinal (digérant les aliments), le corps continue à réabsorber les liquides.
La portion terminale de l’intestin est contrôlée par des nerfs spécifiques : les nerfs thoraciques T9-L2. Ils réduisent le péristaltisme en contractant le sphincter rectal. Les nerfs spinaux S2-S4 accélèrent le péristaltisme en relâchant le sphincter rectal pour provoquer la déjection fécale au moment approprié, à moins qu’il n’en soit empêché par un intestin neurogène. C’est un processus efficace quand la transmission du message nerveux est possible.
Classification de l’intestin neurogène
Dans le système nerveux, une communication se produit lorsque le nerf moteur transporte le message depuis le cerveau jusqu’au corps pour réaliser un mouvement. La sensitivité nerveuse est une information sensible voyageant du corps vers le cerveau. Ce cycle est le modèle suivi pour le transport de l’influx nerveux. Le déplacement de notre corps se fait suivant un ordre direct du cerveau par les nerfs moteurs. Le message sensitif indiquant à notre cerveau qu’il faut faire quelque chose nous provient des nerfs sensitifs et remonte vers le cerveau. Des lésions au niveau des nerfs moteurs provoquent une perturbation entraînant un intestin neurogène. La cause des lésions, que ce soit des traumatismes, des lésions cérébrales, des lésions spinales, et toutes les autres formes de pathologies neurologiques définit les types d’altérations présenté par l’intestin neurogène .
Nous avons 2 types de neurones moteurs. Les nerfs moteurs supérieurs (MNS) et les nerfs moteurs inférieurs (MNI). Bien qu’ils portent le même nom, ils ne sont pas similaires.
| Différences | Motoneurones supérieurs (MNS) | Motoneurones inférieurs (MNI) |
|---|---|---|
|
Neurotransmetteur |
Utilisent le glutamate pour envoyer des messages vers les MNS |
Utilisent l’acétylcholine pour transmettre les messages au muscle |
|
Cible de la transmission |
À l’intérieur du système nerveux central |
À l’intérieur du corps |
|
Corps cellulaires |
Les MNS se situent à l’intérieur du cerveau. Ils sont la source du mouvement. |
Les MNI sont situés au niveau du tronc cérébral ou de la moelle épinière. Ils font la jonction entre les MNS et le muscle cible pour le mouvement. |
|
Atrophie musculaire (wasting) |
Minimale- Parce qu’ils sont connectés aux MNI (les cibles musculaires sont indirectes) |
Sévère-parce qu’ils ciblent directement les muscles |
|
Muscle plat |
Hypertonique (spasticité) |
Hypotonique (Flaccidité) |
|
Sous-types de motoneurones |
Un seul type : Motoneurone supérieur parce qu’ils sont uniquement dans le système nerveux central. |
Trois types selon le type de muscle ciblé : – Motoneurones brachiaux qui innervent le visage et le cou à travers cinq nerfs crâniens (NC) : (NC V) trigéminal (NC VII) facial (NC IX) glossopharyngien (NC X) vague (NC XI) nerf accessoire – Les motoneurones viscéraux qui contrôlent les muscles lisses des organes internes et des glandes – Les motoneurones somatiques qui innervent les muscles squelettiques pour la réalisation des mouvements. Il y a 3 types, un pour chacun des types musculaires : Alpha–muscle cardiaque Beta– muscle lisse retrouvé dans les organes Gamma– muscle squelettique |
Les motoneurones supérieurs et les motoneurones inferieurs
Types d’intestin neurogène
L’intestin neurogène est classé en 3 types.
Réflexe/Intestin réflexe neurogène des motoneurones supérieurs est diagnostiqué chez les individus ayant une lésion ou une maladie affectant les motoneurones supérieurs. L’intestin reflexe (MNS) résulte d’une lésion des nerfs moteurs au-dessus du cône médullaire (L1 ou L2). Dans la lésion de la moelle épinière, l’intestin reflexe (MNS) neurogène est généralement aux niveaux cervical et thoracique.
L’intestin et le sphincter rectal interne sont hyperréflexibles ou spastiques (tonus). En raison de la spasticité (tonus), le réflexe anocutané (contraction du sphincter anal par stimulation de la peau environnante) et le réflexe bulbo-caverneux (évaluation de la fonction S2-S4) sont présents ou augmentés. Cela fait que l’intestin retient les selles, avec seulement de petites quantités libérées spontanément en raison de spasmes (tonus). Toutes les selles ne seront pas expulsées, ce qui entraînera des mouvements involontaires de l’intestin grêle à des moments erratiques. Un programme intestinal utilisant la stimulation est lancé pour vider complètement l’intestin à un moment prévu à cet effet.
Non réflexe (atone)/Intestin neurogène des motoneurones inférieurs (MNI) résulte d’une blessure ou d’une maladie affectant les motoneurones inférieurs (MNI). Dans les lésions de la moelle épinière, la lésion du motoneurone se situe généralement dans la région lombaire ou sacrée ou en-dessous du cône médullaire (L1 ou L2).
Cet intestin et le sphincter rectal interne sont flasques ou « atones », ce qui signifie que le tonus est faible ou absent. Le réflexe anocutané (contraction du sphincter anal par stimulation de la peau environnante) et le réflexe bulbo-caverneux (évaluation de la fonction S2-4) sont peu fonctionnels ou absents. Les selles s’accumulent dans le rectum sans évacuation spontanée (pas de relâchement réflexe). L’intestin flasque ne répond pas bien à la stimulation. Si la partie inférieure de l’intestin se remplit de selles, l’intestin s’étire pour s’adapter à la surcharge. Cependant, parfois, une petite quantité de selles peut être libérée sous forme d’incontinence en raison de l’absence de tonus dans les sphincters rectaux ou s’il n’y a plus de place dans l’intestin, mais une grande quantité de selles reste. Les selles restent dans le rectum, l’eau étant constamment éliminée, elles deviennent donc très sèches et dures. Dans un intestin atone (MNI) les selles sont retirées manuellement pendant le programme intestinal.
Atteinte mixte des neurones moteurs intestinaux est un mélange de lésions des motoneurones supérieurs et des motoneurones inférieurs. Des plans individualisés d’évacuation intestinale utilisant des stratégies d’évacuation intestinale réflexe (MNS) et atone (MNI) sont établis selon la fonction de l’intestin neurogène mixte.
Le diagnostic des intestins neurogène hyperréflexiques (MNS), aréflexiques (atones) (MNI) ou mixtes à motoneurones est traité avec un programme intestinal pour éliminer efficacement et en toute sécurité les selles, pour éviter l’embarras social et la dégradation de la peau et pour empêcher les selles de remonter dans l’intestin et d’entraîner une impaction ou des nausées et des vomissements de selles.
Tableau 1 – Caractéristiques du dysfonctionnement intestinal du motoneurone supérieur (UMN) et du motoneurone inférieur (LMN)
|
MNS |
MNI |
|
CONSTIPATION ET RETENTION FECALE |
CONSTIPATION ET INCONTINENCE |
|
LA RÉGION ANALE SEMBLE NORMALE. |
APPARENCE FESTONNÉE PLATE DE LA ZONE ANALE |
|
TONUS NORMAL OU AUGMENTÉ DU SPHINCTER ANAL |
TONUS DU SPHINCTER RECTAL DIMINUÉ |
|
LE RÉFLEXE DE DÉFÉCATION EST PRESENT. |
LE RÉFLEXE DE DÉFÉCATION EST ABSENT. |
|
RÉFLEXE ANOCUTANÉ & BULBO-CAVERNEUX PRÉSENT OU ACRUS |
RÉFLEXE ANOCUTANÉ & BULBO-CAVERNEUX ABSENT OU RÉDUIT |
|
CONSISTENCE FÉCALE DÉSIRÉE MOLLE |
CONSISTENCE FÉCALE DÉSIRÉE FERME (NON DURE). |
|
SUSCEPTIBLE AU PROLASPSUS RECTAL |
|
|
SOINS INTESTINAUX TOUS LES 1-3 JOURS RECOMMANDÉS |
SOINS INTESTINAUX QUOTIDIENS RECOMMANDÉS POUR ÉVITER L’INCONTINENCE |
|
UTILISER DES SUPPOSITOIRES RECTAUX POUR PROMOUVOIR LE PÉRISTALTISME ET L’ÉVACUATION. |
LES SUPPOSITOIRES RECTAUX NE SONT HABITUELLEMENT PAS EFFICACES. |
|
LA STIMULATION DIGITALE PEUT ÊTRE UTILISÉE POUR AIDER À L’ÉVACUATION. |
LA STIMULATION DIGITALE N’EST PAS EFFICACE ; UNE ÉVACUATION MANUELLE PEUT ÊTRE NÉCESSAIRE. |
Réimprimé avec permission. Crédit : PM&R KnowledgeNOW https://now.aapmr.org/neurogenic-bowel/
Diagnostic de l’intestin neurogène
Les causes de l’intestin neurogène peuvent inclure toute maladie ou traumatisme du cerveau, de la moelle épinière ou des nerfs périphériques (nerfs en dehors du système nerveux central (SNC)). Les sources liées à une maladie peuvent commencer par des problèmes de fonction intestinale et évoluer vers un intestin neurogène, tandis que l’apparition de l’intestin neurogène à la suite d’un traumatisme est généralement soudaine. La présence d’un intestin neurogène et le type d’intestin neurogène sont souvent d’abord identifiés par un diagnostic médical ou à la suite d’un traumatisme.
Le diagnostic de l’intestin neurogène comprend une anamnèse et un examen physique. Votre médecin – ou un neurologue ou un spécialiste en médecine physique et réadaptation (physiatre) – effectuera l’examen. Cela doit permettre d’évaluer les antécédents des symptômes, les problèmes gastro-intestinaux passés et actuels, les habitudes intestinales (fréquence, consistance, flatulences (gaz), l’incontinence, le temps passé à aller aux toilettes, la présence d’un fécalome, l’utilisation de laxatifs ou d’anti diarrhéiques, le régime alimentaire, l’apport liquidien, l’activité et l’impact sur la qualité de vie. Des détails sur l’assistance actuelle à la toilette, les médicaments et les aides doivent être décrits.
L’examen physique consiste en une évaluation de toute la région de l’abdomen. Un toucher rectal sera effectué pour évaluer le remplissage rectal, le tonus anal au repos, les réflexes et la capacité à produire une contraction volontaire. L’évaluation du réflexe anocutané (contraction du sphincter anal par stimulation de la peau environnante) et du réflexe bulbo-caverneux (évaluation de la fonction S2-4) permet de discriminer les types d’intestins neurogènes.
Une radiographie de l’abdomen indiquera la quantité de selles présente, les blocages ou d’autres problèmes structurels dans l’intestin. La rétention de selles est un signe d’intestin neurogène.
Le temps de transit intestinal est une évaluation du temps nécessaire à la nourriture pour traverser votre corps depuis le repas jusqu’à l’expulsion et peut être évalué à l’aide de marqueurs radio-opaques (repères radiographiques), d’une scintigraphie (utilisation d’isotopes) ou d’une « pilule » à transmission électronique. Le temps de transit moyen sans intestin neurogène est de 20 à 56 heures. Des temps de transit plus lents peuvent indiquer un intestin neurogène.
Les muscles du plancher pelvien, y compris le sphincter, l’anus et le rectum, peuvent être évalués par manométrie anorectale. Une préparation à la coloscopie est effectuée avant la procédure. Un cathéter flexible avec capteurs mesure les pressions pendant que vous contractez et détendez votre rectum. Des pressions plus basses peuvent indiquer un intestin neurogène.
Il a été noté que les problèmes intestinaux affectent la qualité de vie et le bien-être mental d’un individu. Un instrument d’évaluation fiable et valide, le système de mesure de la qualité de vie des lésions de la moelle épinière (SCI-QOL), contient une section pour évaluer l’impact des problèmes intestinaux sur la qualité de vie. Ce questionnaire contient des déclarations sur l’impact des problèmes intestinaux évalués sur une échelle de cinq points allant de « pas du tout » à « beaucoup ». Les questions et instruments SCI-QOL sont la propriété de David Tulsky et de la Fondation Kessler, tous droits réservés.
Les normes internationales de classification neurologique des lésions de la moelle épinière (ISNCSCI, également appelées ASIA ou ASIA Impairment Scale (AIS)) comportent une section pour l’évaluation de la fonction nerveuse intestinale. La feuille de déroulement de l’examen ISNCSCI peut être consultée ici. La dernière partie de l’examen ISNCSCI comprend une évaluation de la fonction urinaire et rectale. L’examen ISNCSCI doit être effectué chaque année pour évaluer les changements d’état et les complications.
Comment parler des selles?
Être capable de discuter franchement et ouvertement des selles avec vos professionnels de santé et vos soignants est essentiel pour obtenir les traitements dont vous avez besoin. Certaines personnes hésitent à discuter des selles. L’échelle de Bristol est un langage standard pour décrire les selles en utilisant une terminologie cohérente.
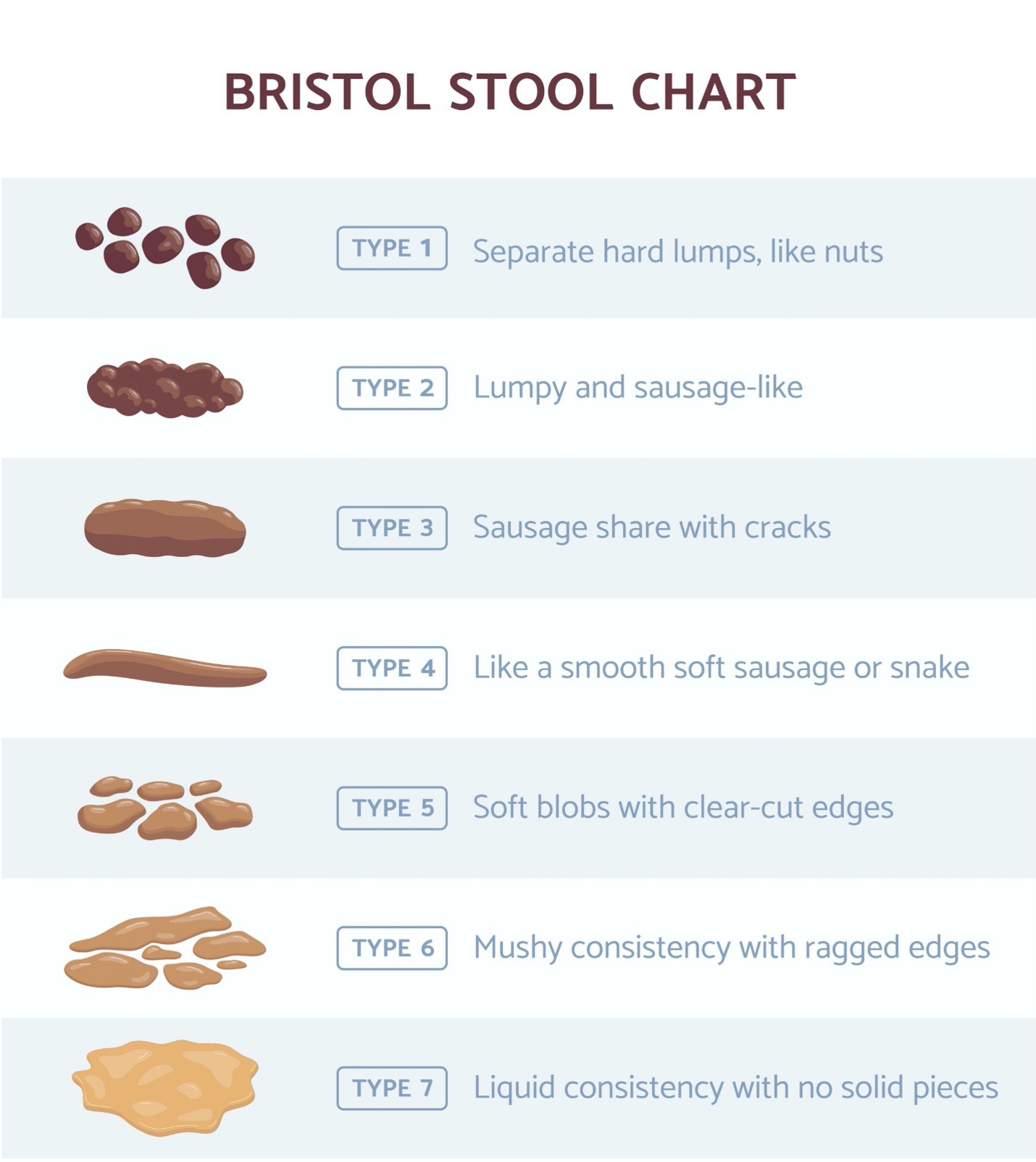
Un journal des selles est utile pour suivre la cohérence et la chronologie de vos selles. Il s’agit d’un outil à partager avec votre fournisseur de soins de santé pour les décisions de traitement. Si vous avez plusieurs fournisseurs de soins de santé et soignants, ils peuvent également examiner vos habitudes. De nombreuses options sont disponibles sans frais. Ils peuvent être téléchargés depuis votre app store.
https://bristolstoolchart.net/
https://careclinic.io/stool-tracker/
https://apps.apple.com/us/app/stool-log-lite/id782394941
Rééducation des intestins neurogènes : Le programme intestinal
Le traitement de l’intestin neurogène à tout âge, de la naissance à l’âge adulte consiste à établir un programme intestinal. Les programmes intestinaux sont conçus pour faire travailler l’intestin et le rectum en parallèle avec le mouvement naturel des intestins et leur évacuation. L’objectif d’un programme intestinal est d’expulser ou d’éliminer les selles du corps de manière sûre et efficace, sans incontinence.
Directives générales du programme intestinal:
- La cohérence du le calendrier est essentielle au succès. Un temps établi pour effectuer un programme intestinal « entraînera » l’intestin à se vider selon une routine régulière. La plupart des personnes sans lésion médullaire ont des habitudes d’élimination naturelles qui se développent avec le temps. La même chose se produira également pour les personnes vivant avec une lésion de la moelle épinière, mais des indices doivent être fournis quant au moment où l’élimination doit avoir lieu. Le programme intestinal accomplit cette synchronisation.
- Profitez du réflexe gastro colique (stimulation de la fonction intestinale en mangeant). Il est plus fort au premier repas de la journée mais peut être stimulé avec n’importe quel repas ou collation.
- Un liquide tiède peut stimuler le fonctionnement de l’intestin.
- La gravité aide à l’évacuation intestinale. S’asseoir droit à l’aide des toilettes ou d’une chaise percée aide à l’élimination. La gravité aide à amener les selles vers l’ampoule rectale et à les faire sortir de même qu’une stimulation digitale ou un retrait manuel. Si le programme intestinal doit être effectué au lit pour une raison médicale, le fait de s’allonger sur le côté gauche aidera anatomiquement à faciliter le processus.
- Des facteurs internes et externes affectent l’intestin. Remarquez ce qui affecte la fonction intestinale, que ce soit la maladie, des aliments et des liquides spécifiques, l’activité et l’état de santé mentale.
- Lorsque vous vous nettoyez après être allé à la selle, utilisez du papier hygiénique, de l’eau et du savon doux ou des lingettes humides pour éliminer tout résidu que vous pouvez voir ou non autour de la zone rectale. Séchez soigneusement pour maintenir l’intégrité de votre peau.
Hyperréflexie/Programme intestinal neurogène neurone moteur supérieur
Sachez que la dysréflexie autonome (DA) peut survenir chez les personnes atteintes d’intestin neurogène réflexe. https://www.christopherreeve.org/fr/international/french-hub/cartes-portefeuille
Pour les personnes souffrant de lésions réflexes/(MNS) ou de lésions de la moelle épinière des régions cervicale et thoracique, un programme intestinal typique comprend un stimulant suivi d’une simulation digitale à la même heure tous les deux jours.
À l’aide d’un doigt ganté lubrifié, vérifiez l’ampoule rectale pour vous assurer que les selles ne bloquent pas l’intestin. Si des selles sont présentes, retirez-les très doucement pour que le stimulant puisse atteindre l’intestin. Insérez doucement le stimulant contre la paroi intestinale environ 20 minutes après avoir mangé pour profiter du réflexe gastro-colique.
Les stimulants utilisés sont un suppositoire ou un mini lavement. La plupart des individus utilisent un suppositoire, du bisacodyl (Dulcolax) ou Magic Bullet pour les adultes, de la glycérine pour les enfants ou les personnes âgées. Si un suppositoire semble être trop fort, s’il y a une dureté, des crampes ou un écoulement muqueux excessif, il peut être coupé en deux. Certaines personnes préfèrent utiliser un mini lavement (Enemeez ou Therevac) car elles estiment qu’il fournit des résultats plus rapides et plus efficaces. Les lavements complets ne sont pas utilisés car ils n’imitent pas ou ne stimulent pas la fonction intestinale naturelle. Les suppositoires et les mini lavements sont efficaces lorsqu’ils sont placés contre la paroi intestinale. Si le suppositoire ou le mini lavement est placé au centre des selles, il ne fondra pas et ne provoquera pas le péristaltisme ou le mouvement de l’intestin.
Déplacez-vous vers une chaise d’aisance ou des toilettes environ 15 à 20 minutes après l’insertion du stimulant, vous apprendrez le temps nécessaire pour que votre suppositoire commence à fonctionner. Ensuite, commencez la stimulation digitale. La stimulation digitale doit être effectuée doucement pendant 10 à 20 secondes, à 5-10 minutes d’intervalle, jusqu’à quatre fois, jusqu’à ce que les selles soient expulsées.
Le but de la stimulation digitale est d’accélérer la fonction intestinale et de détendre le sphincter interne qui est maintenu fermé en raison de la spasticité (tonus). Ces actions permettent aux selles de passer. Le sphincter externe peut être vu tandis que le sphincter interne peut être ressenti lorsque le doigt est inséré. Assurez-vous d’utiliser suffisamment de lubrifiant pour créer un passage en douceur sur toute la longueur de votre doigt. Cela devrait être un mouvement calme car une action agressive augmentera la spasticité. Si la fonction des doigts et de la main est difficile, des stimulateurs rectaux et des dispositifs d’insertion adaptés peuvent être achetés.
Atone/Programme intestinal des motoneurones inférieurs
Les personnes atteintes d’une lésion aréflexique (atone)(MNI) généralement dans la moelle épinière lombaire ou sacrée ont un intestin flasque et des sphincters atones (absence de réflexes rectaux) et ne répondent donc généralement pas aux stimulants ou à la stimulation digitale. Le programme intestinal consiste en l’élimination manuelle des selles à l’aide d’un doigt ganté et bien lubrifié. Insérez un doigt ganté lubrifié dans le rectum. Utilisez un mouvement de type « crochet » pour libérer les selles.
Pour éviter de blesser les tissus intestinaux délicats, lubrifiez toute la longueur du doigt. Essayez de briser les selles à l’intérieur pour un passage plus facile. Selon votre fonction intestinale, retirez délicatement les selles quotidiennement ou plus fréquemment. De nombreuses personnes vérifient leurs intestins plusieurs fois au cours de la journée pour préserver leur continence.
Programme intestinal mixte de motoneurones inférieurs
La technique pour un programme intestinal avec des problèmes de motoneurones mixtes utilise l’un des programmes intestinaux hyperréflexiques ou aréflexiques ou une combinaison de techniques utilisées dans les programmes intestinaux de motoneurones. Celui-ci sera personnalisé en fonction de vos besoins spécifiques.
Changements dans les techniques du programme intestinal neurogène
Dans le passé, le massage abdominal de l’intestin et le Valsalva (effort de poussée) étaient des techniques qui étaient promues pour l’évacuation des selles. Cependant, des complications d’hémorroïdes, de douleurs abdominales, de fissures anales et de prolapsus rectal ont été notées avec ces techniques. Valsalva est également un facteur de reflux urinaire (mouvement de remontée) dans les reins. Par conséquent, ces techniques ne sont plus recommandées. Si vous utilisez ces options, consultez votre médecin pour évaluer leur utilisation continue dans votre programme intestinal.
Modification de l’horaire de votre programme intestinal
La cohérence dans le calendrier est la règle pour entraîner l’intestin à travailler efficacement. Cependant, parfois la vie change et un nouvel horaire est nécessaire. Il est préférable de ne pas modifier l’horaire de votre programme intestinal trop souvent, car un calendrier cohérent est nécessaire pour que votre programme intestinal fonctionne. Cependant, dans de rares occasions, il est possible de modifier votre horaire intestinal.
Démarrez votre programme intestinal à l’heure nouvellement sélectionnée. Arrêtez, votre programme habituel. Effectuez le programme intestinal à la nouvelle heure tous les jours jusqu’à ce que les selles soient évacuées selon le nouveau programme pendant 2 à 3 jours ou une semaine sans incontinence entre les deux. Il se peut que vous n’obteniez pas de résultats tous les jours et que vous souffriez d’incontinence intestinale aux alentours de l’heure d’origine de votre programme intestinal. Même en cas d’incontinence, effectuez le programme intestinal à la nouvelle heure. Lorsque vous atteignez un point sans incontinence entre les programmes intestinaux quotidiens – comptez généralement entre 2 et 3 jours ou une semaine – vous pouvez passer à un jour sur deux à la nouvelle heure. Cela peut prendre des semaines ou parfois un mois pour réguler votre intestin selon le nouvel horaire, mais le succès sera là. Les accidents entre les deux peuvent être frustrants, alors préparez-vous à cette conséquence.
Problèmes de l’intestin neurogène
La plupart des gens pensent que le programme intestinal est simplement le processus d’élimination des déchets du corps. Mais c’est vraiment un processus continu 7 jours sur 7 et 24h sur 24. Voici d’autres éléments à prendre en compte concernant le processus global du programme de l’intestin.
Dysréflexie autonome (DA)
Les personnes atteintes d’une lésion de la moelle épinière au-dessus de T6 (ou même aussi bas que T10) peuvent avoir des épisodes de dysréflexie autonome avec leur programme intestinal. La deuxième cause de (DA) après les problèmes de vessie, sont des problèmes intestinaux tels qu’un intestin trop rempli, de la diarrhée, des gaz, une impaction ou même dus à la stimulation du programme intestinal lui-même.
Les signes les plus courants de la DA sont des maux de tête intenses et une pression artérielle élevée, supérieure à la normale individuelle. Il y a aussi d’autres signes. Parfois, une DA silencieuse peut survenir, ce qui correspond à une pression artérielle élevée sans autres symptômes. Soyez bien conscient de tous les signes de la DA en vérifiant la carte portefeuille de la DA. La DA est une urgence médicale grave qui nécessite une attention particulière. Si vous avez plusieurs épisodes de DA avec votre programme intestinal, des médicaments peuvent être prescrits pour la contrôler ainsi qu’un anesthésique rectal topique pour éviter que le programme intestinal ne déclenche de la DA.
Vieillissement
Les programmes intestinaux peuvent bien fonctionner pendant des années sans aucun problème lorsque, sans raison apparente, cela change. Une partie du problème peut venir des effets neurologiques à long terme du vieillissement. À mesure que les individus vieillissent, les intestins peuvent ralentir. Ceci, ajouté aux problèmes intestinaux liés aux troubles neurologiques, peut-être une complication aggravante.
Intervenez rapidement afin d’avoir de meilleures chances d’améliorer la situation. Passez en revue votre alimentation, votre consommation de liquides, vos médicaments et votre niveau d’activité. Discutez avec votre professionnel de la santé pour revoir vos techniques et vos médicaments. Parfois, les gens sont pris dans un cycle qui les fait prendre des produits pour accélérer le transit et puis en prendre d’autres pour le ralentir. Laissez l’intestin faire son travail naturel avec une intervention aussi minimale que possible.
Fonction nerveuse intestinale
Les personnes souffrant de problèmes neurologiques ont des problèmes intestinaux en raison du ralentissement de la fonction intestinale par les nerfs du système nerveux autonome (SNA). Ce ralentissement du système nerveux combiné à une diminution des mouvements du corps affecte la fonction intestinale.
Beaucoup de gens pensent que parce que les intestins sont lents, le problème est la constipation. Ce n’est pas la source du problème. Le traitement de la constipation n’aidera pas un intestin neurogène à fonctionner plus efficacement. Les individus avec ou sans intestin neurogène peuvent devenir constipés. L’intestin neurogène vous expose à un risque plus élevé de constipation. Adopter un programme intestinal permettra un contrôle des selles avec un intestin neurogène.
L’Intestin irritable
Les personnes atteintes d’une maladie neurologique, de lésions médullaires incomplètes ou d’une lésion avec préservation partielle de certains nerfs peuvent ressentir des sensations dans la région rectale provoquant une gêne lors du programme intestinal. Des messages peuvent être transmis indiquant que quelque chose se passe dans l’intestin ou des messages peuvent être mal transmis sous forme de douleur. Un traitement de première intention consiste à utiliser un anesthésique topique rectal au moment du programme intestinal. Cet anesthésique peut être inséré avant le début du programme intestinal ou peut être utilisé comme lubrifiant, selon vos besoins spécifiques. Si ce traitement ne produit pas les effets escomptés, des analgésiques neuropathiques, des médicaments contre la spasticité (tonus) ou un autre traitement peuvent être nécessaires.
Fibres alimentaires
Des suppléments en fibres en poudre, ou sous forme de biscuits et de gaufrettes ont été élaborées à l’intention de nombreuses personnes atteintes d’intestin neurogène ; le but est d’ainsi augmenter le volume du chyme et des selles afin que ceux-ci progressent dans l’intestin. Pour être efficaces, ces produits doivent être consommés avec huit onces de liquide. Sans la quantité de liquide adéquate, la fibre alimentaire a tendance à durcir le chyme et les selles, ce qui peut entraîner un ralentissement de la fonction intestinale, une plus grande difficulté à évacuer les déchets et même une impaction. Par conséquent, les produits de renforcement en fibres ne sont pas prescrits aux personnes atteintes d’intestin neurogène réflexe. Les personnes atteintes d’un intestin neurogène aréflexique (atone) peuvent continuer à utiliser des fibres alimentaires à condition d’inclure la quantité de liquide recommandée.
De nombreuses personnes ayant un intestin neurogène peuvent également limiter la quantité de liquides qu’elles consomment pour des questions de gestion de la vessie, en raison de problèmes cardiaques, d’un œdème extrême ou d’autres problèmes de santé. Parce qu’il est contradictoire de contrôler les fluides pour un problème de santé et d’augmenter les fluides en même temps, les fibres alimentaires ne sont plus une recommandation automatique pour ceux qui ont des restrictions de fluides. Il a été constaté que la plupart des individus éliminent le chyme et les selles sans l’ajout de fibres alimentaires.
Vérifiez auprès de votre médecin si vous devez continuer à consommer des fibres alimentaires. Certains professionnels de la santé pourraient les recommander, mais avec des doses fractionnées afin que l’apport en eau puisse être atteint. Si vous avez des problèmes de constipation, discutez d’un plan avec votre fournisseur de soins de santé pour passer à des traitements alternatifs tels qu’un changement de régime alimentaire ou un émollient fécal, entre autres.
Coloscopie
Lorsqu’une personne atteint son 45e anniversaire, le médecin recommande une coloscopie. Le cancer du côlon et du rectum est le quatrième cancer le plus fréquent.
Les symptômes du cancer de l’intestin et du rectum peuvent être difficiles à détecter. Si vous avez eu un cancer, une inflammation intestinale telle que la colite ou la maladie de Crohn, des polypes dans l’intestin ou si vous suivez un régime riche en graisses, vous êtes à risque. Il semble y avoir un facteur génétique pour le cancer du côlon et du rectum. Le risque est accru si un membre de votre famille a un cancer de l’intestin ou du rectum. L’un des principaux facteurs de risque des cancers du côlon et du rectum et d’autres types de cancer est le tabagisme. Gérez les facteurs de risque en adoptant une alimentation riche en fibres et en arrêtant de fumer. Arrêter de fumer ou de mâcher du tabac, réduire l’exposition passive à la fumée, tout cela contribuera à réduire les risques de cancer. Les facteurs hérités peuvent être gérés mais pas éliminés.
Les symptômes du cancer du côlon et du rectum peuvent être une sensation de fatigue, du sang dans les selles, des ballonnements excessifs, des gaz, une sensation que votre intestin ne se vide pas, des nausées et des vomissements. Les selles qui sont très minces en largeur peuvent indiquer un blocage qui peut ou non être un cancer. Ces symptômes peuvent également être des signes d’autres problèmes. Par conséquent, il est bon de faire vérifier ces problèmes par une coloscopie s’ils persistent.
La plupart des individus seront mis sous sédation pendant la coloscopie. Vous ne saurez même pas que cela se produit. Parfois, on peut vous dire que vous ne ressentirez pas la procédure à cause de votre lésion de la moelle épinière, cependant, votre corps réagira toujours à la procédure. Une sédation légère doit être fournie. Discutez des possibilités de sédation avec votre médecin qui prend en charge votre problème neurologique ainsi qu’avec la personne qui effectue la procédure pour voir ce qui vous convient.
La dysréflexie autonome (DA) est une préoccupation pendant la préparation et la procédure de la coloscopie. Elle survient généralement chez les personnes atteintes de LME au-dessus de T6, cependant, elle a été notée chez certaines personnes avec des niveaux de blessure aussi bas que T10.
Vous n’avez peut-être jamais eu d’épisode de DA jusqu’à la procédure de préparation ou de coloscopie. La préparation et la procédure peuvent déclencher un épisode. Une surveillance attentive est requise pendant la préparation et la procédure. Plus d’informations sont disponibles sur: https://www.christopherreeve.org/fr/international/french-hub/cartes-portefeuille
Lors de la préparation pour une coloscopie, votre intestin doit être propre afin que la personne effectuant la procédure puisse clairement visualiser la paroi intestinale. La préparation pour une coloscopie varie selon l’examinateur. Il existe de nombreux produits qui sont utilisés pour nettoyer l’intestin. Suivez les instructions spécifiquement fournies.
Consultez votre professionnel de la santé au sujet de l’hospitalisation avant votre coloscopie. Certains organismes payeurs couvriront cette option, en particulier si vous êtes à risque de DA, si vous devez suivre une préparation de liquides clairs plus longue et si vous avez besoin d’aide pour nettoyer l’intestin.
Suivez votre programme intestinal selon les instructions de votre professionnel de la santé. La plupart des gens reprendront leur programme intestinal au bout d’un ou deux jours. Continuez à faire en sorte que votre programme intestinal fonctionne bien.
Constipation
N’importe qui peut devenir constipé avec ou sans intestin neurogène. La constipation est une selle trop sèche. Cela peut être dû à un transit trop lent du chyme et des selles dans l’intestin ou à une hydratation insuffisante du corps ou à ces deux facteurs. Un temps de transit lent dans l’intestin ou un manque de liquide assèche les selles car pendant tout le temps où le chyme et les selles sont dans l’intestin, l’eau est extraite. La constipation peut également être causée par un resserrement ou un rétrécissement de l’intestin, un cancer du côlon ou un autre problème structurel.
Parfois, les gens ont une constipation temporaire. Les causes temporaires de la constipation incluent le fait d’être décalé par rapport à sa routine et de ne pas boire suffisamment de liquide un jour, de boire trop d’alcool qui déshydrate le corps ou de faire de l’exercice ou de travailler avec une surproduction de sueur. Les gens se déshydratent pour diverses raisons, même pour des troubles médicaux telles qu’une fièvre. Le résultat se voit dans vos selles qui deviennent très sèches.
Les traitements de la constipation comprennent les liquides (s’il n’y a pas de restriction hydrique), le régime alimentaire composé d’aliments non transformés, les mouvements ou l’activité du corps et les médicaments ramollissant les selles. Si vous souffrez de constipation temporaire, vous n’aurez peut-être pas besoin de changer vos routines habituelles. Les personnes souffrant de problèmes intestinaux neurogènes peuvent avoir besoin d’augmenter certains des traitements énumérés ci-dessus. Pour augmenter les traitements, ajoutez un seul élément à la fois et attendez un peu de voir les résultats. Faire trop de changements en même temps ou trop rapidement peut entraîner des épisodes de diarrhée.
Diabète
Le diabète est une maladie qui peut affecter les nerfs de l’intestin. Manger des aliments contenant de grandes quantités de glucides et de sucres entraînera des selles molles ou de la diarrhée lorsque le sucre atteint l’intestin. Étant donné que le diabète affecte la fonction nerveuse, à long terme, le diabète peut atteindre les nerfs de l’intestin et les nerfs à l’intérieur de l’intestin, entraînant un ralentissement des selles et éventuellement un dysfonctionnement intestinal. Si vous souffrez de diabète, suivez votre régime alimentaire, prenez les médicaments prescrits et ajoutez de l’activité ou du mouvement à votre mode de vie. Si vous remarquez que votre programme intestinal devient plus lent ou moins efficace, il est temps de discuter des alternatives avec votre professionnel de la santé.
La diarrhée
La diarrhée apparaît sans raison apparente et apparaîtra certainement au moment le moins opportun. Elle peut être causée par une bactérie ou un virus dans l’intestin, des maladies telles que le diabète et des changements dans le bien-être physique et mental. La diarrhée peut se produire à la suite d’une grippe intestinale, de toute maladie gastrique ou simplement être une façon dont notre corps réagit à certains aliments. La diarrhée peut aussi provenir du stress. L’intestin est programmé pour éliminer en réaction à la peur, et la même chose se produit avec le stress.
La diarrhée disparaît généralement lorsque la maladie est terminée ou lorsque vous n’êtes plus stressé. N’oubliez pas que des événements heureux et excitants peuvent également être stressants. Si une diarrhée sévère apparaît, vous pouvez sauter votre programme intestinal pour ce jour-là si vous sentez que votre intestin est complètement vide. Revenez ensuite à votre routine. Si la diarrhée se prolonge, vous devrez consulter votre médecin pour trouver la source du problème et éviter la déshydratation.
Des médicaments antidiarrhéiques peuvent être pris, mais ils sont à utiliser avec prudence. Les antidiarrhéiques ralentissent les intestins, ce qui ralentit le retour à une fonction normale. Des sacs rectaux peuvent être portés pour éviter que les selles de diarrhée caustiques ne touchent votre peau. Le lavage à l’eau et au savon nettoie votre peau mais la dessèche. Utilisez une préparation pour la peau ou des lotions contenant de l’oxyde de zinc pour protéger la peau et aider à la garder intacte.
Régime alimentaire
Une alimentation saine est clé pour votre santé générale ainsi que pour une bonne fonction intestinale. Une personne avec un intestin neurogène n’a souvent pas faim parce que l’intestin lent crée une sensation de satiété. Changer vos habitudes alimentaires aura un impact sur un programme intestinal.
Les besoins quotidiens en fibres pour les personnes de moins de 50 ans sont de 25 grammes pour les femmes et de 38 grammes pour les hommes. Après 50 ans, les gens ont tendance à manger moins en moyenne, donc les besoins en fibres sont plus faibles, 21 grammes pour les femmes et 30 grammes pour les hommes. L’un des principaux changements à apporter à votre alimentation devrait être de réduire votre consommation d’aliments transformés. À la place, mangez des produits frais. Cela ajoute une énorme quantité de fibres à votre alimentation.
Certains aliments aident à déplacer les selles dans l’intestin. Les haricots ont un effet prononcé sur l’intestin en raison de leur teneur en fibres. Vous pouvez facilement les glisser dans d’autres plats comme les ajouter à des salades, des casseroles, des soupes, des ragoûts ou tout simplement comme accompagnement. N’oubliez pas que les haricots sont populaires pour confectionner des sauces dans lesquelles tremper des légumes frais. Les autres aliments riches en fibres sont les lentilles, les pommes de terre cuites, les courges, les graines, les noix, le son, le brocoli, le chou-fleur, le chou, les pois et le céleri. Les céréales sont conçues pour ajouter des fibres. Assurez-vous simplement de vérifier que la teneur en sucre n’est pas trop élevée.
Les personnes ayant un intestin neurogène peuvent développer une complication secondaire liée au diabète en raison de divers facteurs, notamment le manque d’activité corporelle. Limitez la consommation de glucides et de sucre, car une fois que l’intestin diabétique détecte le sucre sous quelque forme que ce soit, il a tendance à accélérer spontanément son travail, ce qui peut entraîner l’incontinence. Vous n’êtes pas obligé d’éliminer complètement le sucre et les glucides, il suffit de les consommer avec modération ou dans le cadre d’un régime alimentaire pour diabétique.
Stimulation digitale
La stimulation digitale est une technique pour les personnes ayant un intestin neurogène réflexe (UMN). Le but de la stimulation digitale est de détendre le sphincter interne et de stimuler la fonction intestinale. Le sphincter interne est à environ trois pouces de l’ouverture rectale. Vous pouvez sentir (ou peut-être pas) le sphincter interne se détendre avec une stimulation digitale, mais un processus doux près du sphincter rectal interne devrait en tout cas détendre les muscles et réduire les spasmes (tonus).
Une stimulation digitale agressive peut ralentir le processus d’élimination intestinale en augmentant les spasmes (tonus dans le sphincter rectal interne). Une stimulation digitale douce à l’aide d’un lubrifiant peut permettre d’éviter de déclencher des spasmes, de déchirer les tissus intestinaux délicats, de provoquer des hémorroïdes ou d’autres problèmes intestinaux. L’élimination douce des selles évite également ces problèmes.
Certaines personnes ne peuvent pas effectuer de stimulation digitale en raison de problèmes cardiaques ou d’une grave dysréflexie autonome (DA). Si votre cardiologue ou votre médecin recommande de ne pas effectuer de stimulation digitale, vous pourrez toujours effectuer un programme intestinal, mais vous aurez besoin d’instructions spécifiques de votre médecin qui pourraient inclure l’utilisation d’un anesthésique rectal topique.
Diverticulite
La diverticulite est le développement de petites poches le long de la paroi de l’intestin qui peuvent s’infecter et s’enflammer. La façon dont les petites poches se développent est inconnue, mais il existe des preuves qu’elles se développent à partir de points affaiblis le long de l’intestin. Permettre aux selles de s’accumuler dans l’intestin sans programme d’élimination intestinale peut exercer une pression sur la paroi intestinale. La diverticulite peut entraîner de la douleur, de l’inconfort, des saignements et même un débordement qui permet aux selles de pénétrer dans l’abdomen.
Les symptômes de la diverticulite sont une douleur ressentie (si votre sensation est intacte), de la fièvre et des frissons si l’intestin s’infecte, une augmentation des ballonnements et des gaz, de la diarrhée ou de la constipation, des nausées et des vomissements ou un manque d’appétit. Le diagnostic de diverticulite se fait par radiographie ou coloscopie. Si vous développez une diverticulite, les antibiotiques peuvent traiter les petites infections. Si l’infection devient un abcès ou une grande poche d’infection, il peut être nécessaire de la drainer. Des fistules peuvent se développer si l’intestin s’attache à une autre partie de l’intestin ou à une autre partie du corps.
La prévention de la diverticulite est obtenue par une alimentation riche en fibres afin de faciliter le déplacement des déchets dans l’intestin. L’ajout d’eau à votre routine aidera à humidifier vos selles. Il est impératif de maintenir votre routine intestinale.
Émotions
L’anxiété, le stress, la nervosité, le bonheur, l’énervement ou tout simplement un changement dans votre routine quotidienne peuvent avoir une incidence sur le programme intestinal. Votre bien-être mental se ressent dans vos intestins. Tout le monde a de bons jours et des jours désastreux ce qui retentira sur votre fonction intestinale. Le stress continu et les autres formes de troubles de l’état mental doivent être traités par une thérapie afin acquérir des compétences pour faire face aux difficultés.
Lavement
Les lavements complets ne doivent pas être systématiquement utilisés pour la gestion de l’intestin neurogène car ils n’imitent pas l’action naturelle de l’intestin. Au lieu de cela, ils nettoient l’intestin en réduisant les bactéries saines. Si l’intestin n’effectue pas son mouvement rythmique, la fonction finit par s’affaiblir, ce qui rend encore plus difficile l’achèvement du programme intestinal. Les mini-lavements (Enemeez ou Therevac) ne fonctionnent que dans la partie inférieure de l’intestin ou dans la voûte rectale. Ceux-ci sont appropriés comme stimulants alternatifs pour les programmes intestinaux.
Les liquides
Un apport quotidien supplémentaire de liquides aide à garder le chyme et les selles humides sur toute la longueur de l’intestin. Consultez votre médecin pour voir si vous pouvez augmenter votre consommation de liquides. Certains diagnostics, parmi lesquels un problème de vessie, des problèmes cardiaques et certains cas d’œdème excessif, peuvent conduire à des restrictions de liquides.
L’augmentation de la quantité de liquides doit commencer lentement. L’absorption trop rapide de grandes quantités d’eau peut surcharger l’ensemble de votre corps et même conduire à l’incontinence. De petites gorgées tout au long de la journée sont le meilleur moyen d’augmenter votre consommation d’eau. Vous n’avez pas besoin d’augmenter rapidement par tasses de liquide, augmentez lentement, juste une gorgée ou deux à la fois. Boire une gorgée ou deux toutes les heures lorsque vous êtes éveillé peut aider à augmenter votre apport hydrique pour aider votre fonction intestinale.
L’eau est la meilleure option pour garder des selles humides. Considérez les effets des autres liquides. L’alcool provoque une déshydratation qui affecte les selles ainsi que le reste de votre corps. La caféine peut également déshydrater. Les boissons sucrées et édulcorées artificiellement feront que les selles se déplaceront plus rapidement dans l’intestin. Vous pouvez toujours consommer ces boissons, utilisez-les simplement avec modération.
Il est important de soigner votre apport hydrique pour assurer un transit intestinal efficace. Si vous avez la capacité de transpirer, vous devrez peut-être consommer un peu plus de liquides, notamment lors d’une journée chaude. N’oubliez pas que l’humidité peut assécher votre corps sans que vous transpiriez et même si la température n’est pas élevée. En hiver, vous pouvez vous déshydrater en étant dans une pièce à chaleur sèche.
Stimulation électrique fonctionnelle (SEF) et stimulation épidurale
Une stimulation électrique peut être appliquée au corps grâce à des électrodes placées sur la peau. Les électrodes placées sur l’abdomen peuvent avoir un impact sur la fonction intestinale, mais cela fait toujours l’objet de recherches. Une SEF pour d’autres parties du corps, telles que les jambes, aide à stimuler l’intestin par l’activité corporelle qu’elle provoque.
La stimulation électrique péridurale se fait à l’aide d’implants dans le corps. Il s’agit d’un domaine d’étude émergent. Les résultats préliminaires indiquent une amélioration de la fonction intestinale avec cette technique.
La stimulation de la racine antérieure sacrée (SRAS) et la stimulation des nerfs sacrés (SNS) sont des techniques où des implants stimulent les nerfs sacrés pour une amélioration de la fonction intestinale et de la continence. Ces implants sont actuellement destinés aux personnes atteintes d’un intestin neurogène aréflexique (atone).
Gaz
Les ballonnements et les gaz peuvent être un problème pour les personnes ayant un intestin neurogène. Le ralentissement de l’intestin peut entraîner une accumulation de gaz qui se traduit par des ballonnements. Le mouvement peut aider à résoudre une partie du problème car il fait progresser les gaz dans l’intestin. Manger des aliments qui produisent peu de gaz peut aider. L’ajout de mouvement par le biais d’exercices d’étirement, de techniques de réduction de la pression et par l’activité aide à faire progresser les gaz dans l’intestin.
Des comprimés réducteurs de gaz (siméthicone) sont disponibles. Prenez des médicaments pour réduire les gaz seulement en cas de besoin, pas quotidiennement, si possible. Les gaz dans l’intestin sont l’un des moyens par lesquels les déchets sont déplacés dans l’intestin. C’est une action nécessaire. L’élimination des gaz peut réduire la motricité intestinale.
La gravité
La gravité est souvent négligée comme l’une des plus meilleurs moyens pour aider la motricité intestinale. On vous a peut-être appris à suivre votre programme intestinal au lit, cependant, s’asseoir droit aidera à profiter de la gravité pour faciliter l’évacuation des selles.
Pour vous asseoir, demandez une chaise d’aisance ou une chaise de douche qui peut aussi être utilisée pour votre programme intestinal. Demandez à votre thérapeute, infirmière ou médecin de vous aider à commander votre chaise percée pour vous assurer que vous disposez de toutes les adaptations spécifiques nécessaires pour vous, telles que des freins appropriés, des repose-pieds amovibles et pouvant être relevés, des accoudoirs amovibles, un appui-tête, une fonction d’inclinaison, un rembourrage approprié pour les soins de la peau et des ceintures de sécurité. Assurez-vous que la taille de la chaise percée est adaptée à votre maison et à vos portes. Renseignez-vous auprès de votre gestionnaire de cas d’assurance pour en savoir plus sur le moyen de paiement.
Si vous avez une raison médicale pour laquelle vous ne pouvez pas vous asseoir pour le programme intestinal, placez-vous sur le côté gauche. Le programme intestinal sera plus efficace au lit si vous êtes sur le côté gauche en raison du placement anatomique de l’intestin dans le corps.
Les hémorroïdes
Les hémorroïdes sont des vaisseaux dilatés du rectum. Parfois, ils sont internes où ils peuvent ne pas être vus mais sont ressentis, ou ils sont externes où ils peuvent facilement être vus. Les personnes qui ont un intestin neurogène ne sont pas les seules à souffrir d’hémorroïdes. Il s’agit d’un trouble lié à des selles dures et à des efforts de poussée pour aller à la selle ; on le trouve aussi dans la population générale. Rester assis pendant de longues périodes sur les toilettes ou sur la chaise d’aisance sans support contre la pression dans la région rectale peut en être une autre cause. Pour ceux qui ont un intestin neurogène, une stimulation digitale excessive ainsi qu’une mauvaise lubrification peuvent contribuer au développement des hémorroïdes.
Les symptômes des hémorroïdes sont des saignements rectaux, des douleurs, des brûlures ou des démangeaisons, ou bien ils signalent un début de dysréflexie autonome (DA) ou une augmentation de la spasticité (tonus), lorsque votre corps essaie de vous dire que quelque chose ne va pas en dessous du niveau de la lésion.
Beaucoup de gens pensent qu’un programme intestinal causera automatiquement des hémorroïdes, mais ce n’est pas nécessairement le cas. Les programmes intestinaux peuvent être complétés avec succès sans développer d’hémorroïdes. Lorsqu’il on a des problèmes de sensibilité, on ne remarquera peut-être pas qu’il n’y a pas assez de lubrifiant sur le doigt ganté pour effectuer ces procédures délicates. Parfois, le lubrifiant glisse du doigt avant de pouvoir être inséré. Il est impératif de s’assurer que le lubrifiant est présent sur toute la longueur du doigt.
L’autre problème est la technique. Une stimulation digitale douce et un retrait manuel doux réduisent le risque d’hémorroïdes. Le but de la stimulation digitale est de dilater ou de détendre le sphincter interne pour l’ouvrir et laisser passer les selles. Souvent, les gens s’écorchent le rectum. Il est possible d’éviter de s’écorcher en accomplissant la stimulation par un mouvement circulaire doux permettant de sentir le sphincter interne puis de le sentir se détendre. L’élimination des selles dures est difficile. Il sollicite les vaisseaux sanguins dans votre région rectale, ce qui peut entraîner des hémorroïdes et même des déchirures. L’apport d’eau et les émollients fécaux peuvent faciliter l’élimination des selles.
Rester assis pendant de longues périodes ou faire des efforts de poussée pour aller à la selle peut augmenter le risque d’hémorroïdes. Les sièges de toilette et les chaises percées ne soutiennent pas la zone rectale, mais permettent plutôt au poids du haut de votre corps de reposer dans la zone rectale non soutenue. Placez-vous sur les toilettes ou la chaise d’aisance uniquement pour la stimulation digitale et l’évacuation.
La détection d’une hémorroïde doit être notée et traitée tôt. Si des hémorroïdes se forment, vous pouvez les réinsérer avec votre doigt ganté lubrifié pour les garder humides en utilisant les fluides internes de votre corps. L’utilisation de pommade pour hémorroïdes aidera à réduire l’œdème et l’inflammation. Les coussinets de refroidissement rectaux aideront à contrôler la douleur et les démangeaisons de l’hémorroïde. Les émollients fécaux pris par voie orale enroberont les selles pour faciliter leur passage.
Les saignements du rectum peuvent être un grave problème de santé. Vous aurez peut-être besoin d’une coloscopie pour déterminer la source du saignement qui peut indiquer d’autres affections intestinales plus graves. Si vous avez des hémorroïdes ou des complications importantes, vous avez le choix entre plusieurs techniques pour les faire enlever. Les traitements conservateurs sont les meilleurs, mais si le retrait est nécessaire, des techniques de non-excision doivent être effectuées.
Impaction fécale
Une impaction fécale se produit lorsque les selles se « coincent » dans l’intestin. Les impactions fécales peuvent être dues à une variété de problèmes de santé, pas nécessairement à de mauvais soins intestinaux. L’absence de résultats du programme intestinal, les nausées et les vomissements, ou un abdomen hypertrophié ou dur sont des signes d’une impaction fécale. Des selles liquides peuvent suinter autour d’une impaction.
Si les selles sont basses dans l’intestin, un contrôle digital l’identifiera. Si l’impaction est plus élevée dans l’intestin ou si le problème persiste, une radiographie est effectuée pour évaluer l’impaction. Un retrait manuel peut être nécessaire pour résoudre cette situation si l’impaction est dans la voûte rectale. Les impactions plus hautes dans l’intestin nécessitent des lavements séquentiels pour l’élimination. Une désimpaction effectuée par des professionnels de la santé peut être nécessaire afin de réduire les complications comme une baisse de la pression artérielle, une dysréflexie autonome (DA) et des lésions de l’intestin.
Les médicaments, les liquides et l’activité qui ramollissent les selles aideront à garder les selles mobiles. Il est nécessaire d’adhérer à un programme intestinal afin que les selles ne stagnent pas ou ne sèchent pas dans l’intestin.
Intestin lésé
Des programmes intestinaux trop peu fréquents, des gaz, une impaction, une stimulation digitale agressive ou une élimination manuelle agressive des selles peuvent entraîner des lésions des tissus intestinaux délicats. Des hémorroïdes, des fissures, des fistules, des diverticules et un étirement excessif de l’intestin peuvent survenir. Les traitements des lésions intestinales dépendent de leur origine et de leur gravité. Soyez doux lorsque vous effectuez un programme intestinal et utilisez des quantités généreuses de lubrifiant soluble dans l’eau.
Insertion d’un suppositoire ou mini lavement
Pour que les stimulants intestinaux fonctionnent, un placement doux près de la paroi de l’intestin est nécessaire. Les stimulants ne fonctionneront pas s’ils sont insérés au milieu des selles. Il faut de la chaleur corporelle pour que les suppositoires fondent. Les selles ne sont pas assez chaudes. Le suppositoire et le mini lavement agissent en stimulant l’intestin, ils doivent donc être en contact avec la paroi de l’intestin pour fonctionner. Si des selles sont présentes dans la voûte rectale, elles doivent être retirées avant l’insertion d’un stimulant.
Latex
Le latex est une substance que l’on trouvait autrefois dans les produits médicaux, en particulier dans les fournitures en caoutchouc telles que les gants et les cathéters. Il était à l’origine d’allergies extrêmes et même de cancers surtout lorsqu’il touchait à plusieurs reprises des muqueuses comme l’intestin ou l’urètre. Il a été retiré des produits médicaux. Assurez-vous de vérifier que vos fournitures sont étiquetées « sans latex » et sinon jetez-les pour éviter les allergies au latex et d’autres complications.
Laxatifs
Évitez les laxatifs car ils produisent des résultats irréguliers et une apparition non contrôlée des selles, ce qui entraîne une incontinence intestinale. Au fil du temps, l’intestin s’appuiera sur les laxatifs pour stimuler les mouvements, réduisant ainsi la fonction intestinale naturelle.
Mouvement
Le mouvement aide les intestins de chacun à fonctionner de manière plus efficace. Les personnes qui mènent une vie sédentaire, même sans problèmes neurologiques, ont plus de difficultés à aller à la selle que celles qui bougent leur corps.
Il existe des activités simples qui permettront d’incorporer du mouvement dans votre vie. Roulez d’un côté à l’autre lorsque vous êtes au lit, effectuez des relâchements de pression, effectuez des exercices d’étirement en particulier pour les jambes et les hanches, effectuez des exercices en particulier le bas du corps ou demandez à quelqu’un de faire ces activités sur votre corps. Puisque les intestins sont à l’intérieur du corps, nous ne les voyons pas bouger, mais l’action musculaire aide à faire progresser les selles dans l’intestin. Par conséquent, faites ce qui est nécessaire pour aider le transit intestinal.
Mucus et autres écoulements après le programme intestinal
La production de mucus après un programme intestinal est souvent une préoccupation pour les individus. Dans cette situation, le programme intestinal est terminé mais le mucus est évacué à la fin du programme intestinal ou parfois des heures plus tard. C’est un problème particulier pour ceux qui utilisent des stimulants intestinaux. Parfois, un stimulant peut encore exciter l’intestin même si les selles ont été évacuées. Cela se traduit par l’évacuation du mucus.
Il existe plusieurs méthodes pour gérer les écoulements muqueux. Une méthode consiste à essayer des produits alternatifs. La plupart des individus utilisent un suppositoire de bisacodyl ou bien un suppositoire de la marque « Magic Bullet ». Le bisacodyl a un enrobage végétal qui doit être dissous dans l’intestin avant de fonctionner. Cela peut retarder le travail de l’ingrédient actif qui stimule l’intestin. Le suppositoire « Magic Bullet » n’a pas d’enrobage et commence donc à fonctionner immédiatement. Vous constaterez peut-être que l’un de ces produits convient mieux à vos besoins.
Si ces deux produits sont trop stimulants, entraînant du mucus, le suppositoire à la glycérine moins stimulant est disponible. Les suppositoires à la glycérine sont généralement utilisés chez les enfants ou les personnes âgées car ils sont plus doux. En règle générale, les suppositoires les plus stimulants sont utilisés chez les adolescents et les adultes, mais ils peuvent ne pas répondre à vos besoins individuels.
Une autre option consiste à couper le suppositoire quel qu’il soit en deux, dans le sens de la longueur. Cette coupe dans la longueur préserve la longueur de fabrication ce qui permet d’obtenir la stimulation de l’intestin tout en diminuant le temps d’irritation de moitié. D’autres personnes peuvent opter pour l’un des mini lavements (Enemeez ou Therevac) qui fonctionnent uniquement dans la voûte rectale mais qui doivent toujours atteindre la paroi intestinale pour fonctionner. Ils utilisent un mécanisme déclenchant différent qui entraîne moins de production de mucus.
Étirement excessif de l’intestin et du rectum
La dilatation continue (élargissement ou étirement) de l’intestin en raison d’un manque de programme intestinal, d’un excès de gaz ou de selles lentes peut entraîner un étirement excessif de la paroi intestinale. Si cela se produit continuellement, l’intestin ne se contractera plus à sa taille habituelle. Il devient flasque, incapable d’utiliser le péristaltisme pour déplacer les selles, ce qui les rend inefficaces.
Le mégacôlon et le mégarectum sont respectivement une dilatation de l’intestin ou du rectum. Dans sa forme aiguë il se produit soudainement, dans sa forme chronique il correspond à une expansion de longue date et dans sa forme toxique l’intestin présente une infection, une inflammation en plus d’un gonflement.
Les symptômes comprennent une distension intestinale, des nausées et des vomissements, une occlusion intestinale ou la présence d’une masse dure de selles. Il peut aussi y avoir de la fièvre. Une tachycardie (ou un rythme cardiaque rapide) peut survenir. Il peut y avoir une élévation des globules blancs ou une anémie. Les individus peuvent se déshydrater, avoir une pression artérielle basse, des changements dans l’état mental et un déséquilibre électrolytique. Un mégacôlon chronique peut devenir toxique si l’intestin se perfore ou se déchire, permettant aux déchets ou aux selles de pénétrer dans la cavité abdominale.
Le diagnostic du mégacôlon est effectué par radiographie, tomodensitométrie ou par une IRM qui permet de constater une taille anormale du diamètre de l’intestin. Le dépistage du mégarectum peut être effectué par examen digital. Le traitement du mégacôlon et du mégarectum consiste à retirer l’impaction et à voir si la dilatation se résout. Cette résolution est possible si le diagnostic est rapide. Si l’effet dans le côlon est présent depuis trop longtemps ou si le volume de l’intestin est trop important (ce qui rend la fonction intestinale inefficace), une intervention chirurgicale peut être nécessaire pour retirer un segment de l’intestin ou une colostomie peut devoir être faite pour permettre l’élimination des déchets de l’intestin.
L’exécution du programme intestinal réduira vos chances de développer cette affection. Certaines personnes qui développent un cas bénin pourront poursuivre leur programme intestinal. La plupart du temps, la dilatation est si légère ou affecte une si petite partie de l’intestin que les gens ignorent même qu’elle est présente.
Polypharmacie
Prendre régulièrement plusieurs médicaments et compléments alimentaires est une polypharmacie. En règle générale, cinq médicaments définissent le seuil de la polypharmacie, mais certains seuils spécifient deux médicaments ou plus. Les médicaments et les compléments alimentaires peuvent affecter l’intestin en ralentissant ou en accélérant sa fonction. Une fonction trop lente mènera à la constipation, une fonction trop rapide mènera à la diarrhée. La combinaison de médicaments ou de compléments alimentaires peut affecter la fonction intestinale différemment de l’utilisation d’un seul médicament. Assurez-vous d’indiquer à votre professionnel de santé ou à votre pharmacien quels sont tous les médicaments, compléments alimentaires, médicaments holistiques, drogues récréatives, onguents et lotions que vous utilisez. Ils peuvent vérifier les combinaisons de médicaments pour s’assurer qu’elles ne créent pas des résultats indésirables. Lisez la notice de vos médicaments car elle vous informe sur les effets secondaires potentiels des interactions, notamment avec certains aliments.
Qualité de vie
Les problèmes de fonction intestinale ou les préoccupations concernant les programmes intestinaux ont une incidence majeure sur la qualité de vie des personnes ayant un intestin neurogène. Les difficultés touchant la fonction intestinale peuvent porter sur tous les aspects de la vie, y compris entre autres la socialisation, le travail, la gêne, le temps d’alimentation, le plaisir de manger.
Si votre programme intestinal a une incidence négative sur un quelconque aspect de votre vie, parlez-en à votre médecin. Le programme intestinal peut être modifié en vue d’une amélioration de la qualité de vie. Les changements dans les programmes intestinaux doivent être effectués lentement car il faut un certain temps à l’intestin pour s’adapter, mais les progrès sont possibles.
Votre bien-être mental est essentiel au succès du programme intestinal. Un thérapeute peut vous proposer des stratégies pour vous aider à faire face aux problèmes potentiels avant qu’ils ne deviennent des préoccupations majeures.
Problèmes rectaux
Des blessures à la région rectale peuvent survenir en cas d’élimination excessive des selles, de selles dures, de diarrhée, de poussée excessive ou d’un manque de soutien de la zone rectale lors de l’assise sur les toilettes ou la chaise percée. Le tissu de la zone rectale est très fragile. Les tissus internes ne supportent pas bien les traitements secs ou agressifs.
Étant donné que le tissu rectal est délicat, des hémorroïdes (vaisseaux sanguins rectaux trop étirés ou trop remplis de sang) ou des fissures (une déchirure du tissu délicat de la muqueuse rectale) peuvent apparaître. Lorsque les tissus sont endommagés, une inflammation se produit, ce qui entraîne un excès de sang et de liquide corporel dans la région.
Les polypes, qui sont des bosses de tissu, peuvent également se former dans l’intestin. Ceux-ci peuvent être ressentis lors d’un programme intestinal, mais la plupart du temps, ils passent inaperçus à moins qu’ils ne soient de grande taille. Une coloscopie doit être effectuée tous les 10 ans ou moins selon les recommandations. De nombreux polypes peuvent être retirés au cours de cette procédure.
Les abcès anaux peuvent apparaître sous la forme d’une poche de pus dans ou autour de l’ouverture rectale. Ces abcès se forment pour diverses raisons comme une irritation, une infection ou même pour des raisons inconnues. Ils peuvent être traités, mais parfois des fistules anales peuvent survenir lorsque le trajet de l’abcès reste ouvert et que du pus s’en écoule. Ils sont généralement traités avec des antibiotiques et des soins des plaies. L’intervention d’un chirurgien colorectal qualifié peut être nécessaire pour nettoyer l’abcès ou la fistule par voie chirurgicale.
Le prolapsus rectal se produit lorsque la partie inférieure de l’intestin dépasse du rectum. Cela peut résulter d’une poussée trop forte lors de la vidange intestinale d’un intestin neurogène flasque ou d’une station assise prolongée sans soutien de la zone rectale. Notez vos heures de vidange afin que le temps que vous passez assis aux toilettes ou sur la chaise percée soit limité au seul moment où vous videz vos intestins. Discutez avec votre médecin si vous continuez à faire de gros efforts de poussée pour aller aux toilettes. Cette technique a été éliminée des plans de traitement actuels, mais si vous êtes déjà blessé depuis longtemps, il est possible que vous ne le sachiez pas.
La maladie pilonidale est une zone ouverte de la peau au sommet du pli fessier. Il peut y avoir une, deux ou parfois plusieurs petites ouvertures. L’abcès peut se former sous la peau et s’il est plus fréquent chez les hommes, il peut se produire chez les deux sexes. Il est plus commun chez les personnes obèses ou ayant des poils dans cette région du corps, mais pas toujours. La cause en est inconnue. Comme ces abcès apparaissent sur le sacrum, ils peuvent être confondus avec des lésions de pression car ils peuvent devenir assez gros.
Réflexes
Les réflexes peuvent aider à faciliter l’élimination intestinale. Le réflexe gastrocolique se produit lorsque l’intestin est stimulé lors de l’ingestion de nourriture ou de liquide. Il est déclenché à chaque repas mais est plus fort au petit-déjeuner ou au repas du matin parce que l’intestin ralentit (sans s’arrêter complètement) pendant le sommeil nocturne. Cela ne signifie pas que le programme intestinal doit être effectué le matin. Si vous préférez un programme intestinal du soir, déclenchez le réflexe gastro-colique en mangeant une petite collation le soir ou même en buvant de l’eau chaude.
L’étirement anal pour les personnes souffrant de blessures de niveau inférieur peut ouvrir suffisamment les sphincters rectaux pour laisser passer les selles. Vérifiez par voie digitale que la voûte rectale est vide.
Consistance des selles
Les selles doivent avoir une consistance solide et ferme, pas trop humide et pas trop sèche. L’échelle de Bristol, illustrée ci-dessus, est une description de la consistance des selles.
Les selles dures sont difficiles à évacuer. Elles peuvent trop distendre l’intestin et devenir si dures qu’une impaction se développe. Une impaction est une selle qui bloque l’intestin. En règle générale, aucune selle ne passera, mais parfois, des selles liquides passeront autour de l’impaction, ce qui peut être confondu avec une diarrhée. Un examen peut déterminer s’il y a une impaction dans la partie inférieure de l’intestin. Une radiographie est nécessaire pour établir si une impaction se situe à un niveau plus élevé dans l’intestin. L’élimination manuelle est la méthode d’élimination de l’impaction de l’intestin inférieur. Les impactions plus hautes dans l’intestin peuvent nécessiter un lavement ou des laxatifs oraux.
Les vomissements peuvent être le résultat d’une indigestion ou d’une maladie. Mais cela peut aussi être dû à un intestin impacté. Si les selles ne peuvent pas descendre, elles remonteront dans le tube digestif. Les vomissements peuvent être le signe d’une impaction. Si vous soupçonnez une impaction, examinez le vomi pour voir s’il y a présence de grumeaux bruns. Les grumeaux bruns ou les traces brunes dans le vomi peuvent être le premier signe que l’intestin fonctionne à rebours. Plus tard, les grumeaux deviennent plus abondants. Vos vomissements ou votre haleine peuvent sentir les selles.
La diarrhée est une selle liquide. Elle se produit lorsque le chyme se déplace trop rapidement dans l’intestin sans avoir eu le temps d’éliminer l’eau et les nutriments. Cela peut se produire pour diverses raisons, la maladie étant la plus courante. Outre la détresse gastrique, le stress et l’anxiété peuvent créer un environnement dans votre intestin propice à la diarrhée. Si vous développez une diarrhée, mangez des aliments fades afin de ne pas irriter davantage l’intestin. Un exemple de régime fade est le régime BRAT qui signifie (en anglais) bananes, riz, compote de pommes et pain grillé. L’utilisation à court terme de liquides équilibrés en électrolytes peut aider à éviter la déshydratation. La diarrhée peut vous déshydrater rapidement. Des soins médicaux peuvent être nécessaires.
Tonus (spasticité) de l’intestin
Le tonus ou la spasticité peuvent survenir dans n’importe quel muscle du corps. Cela inclut l’intestin. Si vous avez un intestin neurogène réflexe (NMS), une lésion cérébrale ou une lésion de la moelle épinière résultant d’un traumatisme ou d’une maladie au niveau cervical ou thoracique, vous pouvez avoir un tonus (spasticité) dans votre corps. Vous pouvez présenter une spaciticité (tonus) dans les jambes et les bras. Le tonus interne n’est pas si facile à repérer. Le tonus corporel interne peut se constater par certaines actions. En plus d’un intestin plus lent, le tonus peut empêcher la progression du chyme ou des selles. La spasticité (tonus) peut être utilisée à votre avantage pour le programme intestinal en utilisant des stimulants (suppositoire ou mini lavement). Une stimulation digitale douce peut détendre la spasticité (tonicité) du sphincter interne, ce qui permet d’éliminer les selles du corps. Si le tonus gêne votre programme intestinal, vous pouvez également essayer des médicaments comme relaxants musculaires, des injections et des implants.
Temps de transit
Le temps que la nourriture met pour progresser à l’intérieur du corps puis pour en sortir sous forme de selles est appelé temps de transit. Il existe des tests sophistiqués qui peuvent évaluer le temps de transit de votre intestin depuis l’entrée jusqu’à la sortie. Ces tests sont généralement effectués dans les cliniques de radiologie interventionnelle. Ils impliquent des marqueurs radio-opaques qui sont soit administrés par voie IV, ingérés par voie orale ou instillés dans le rectum. Il existe également un test où la personne avale une pilule qui contient un minuscule appareil photo qui photographiera le voyage à travers le système digestif. Si l’un de ces tests vous est recommandé, faites le réaliser car le résultat fournira des informations qui vous aideront à comprendre le fonctionnement de votre système gastro-intestinal et permettra de repérer des problèmes qui peuvent avoir une incidence sur le temps de transit intestinal comme une obstruction ou un autre problème interne.
Si vous voulez connaître le temps moyen qu’il faut pour que le bol alimentaire se déplace dans votre système gastro-intestinal (entre la bouche et le rectum), vous pouvez réaliser un petit test à domicile qui vous donnera certaines informations même si elles seront moins complètes qu’un test médical formel.
Prenez un repas au cours duquel vous consommez du maïs et notez le jour et l’heure où vous le mangez. Une portion moyenne fera l’affaire. Ensuite, ne mangez pas de maïs jusqu’à ce que vous le voyiez dans vos selles. Notez le jour et l’heure où vous voyez le maïs dans vos selles. Le temps qui s’écoule entre le moment où le maïs est mangé jusqu’à ce qu’il soit éliminé constitue votre temps de transit. Tout le monde a un temps de transit différent et il peut changer en fonction de ce que vous faites, de la quantité et du type de liquides que vous buvez, de ce que vous mangez, de la quantité d’exercice que vous faites et de ce que vous ressentez.
Le temps de transit moyen pour les personnes sans problèmes neurologiques est de 12 à 18 heures. Le temps de transit correspond au temps de passage dans l’intestin. Les personnes atteintes d’une lésion de la moelle épinière entraînant un intestin neurogène qu’il soit réflexe ou flasque auront un temps de transit plus long, car le passage des aliments dans l’intestin peut être plus lent. C’est parce que les messages au cerveau pour augmenter les contractions musculaires dans l’intestin ne sont pas transmis entièrement.
Vous pouvez accélérer votre temps de transit intestinal en apportant certains changements à votre mode de vie :
- Ajoutez de l’activité à votre vie. Toute forme d’exercice se reflétera dans les muscles de votre abdomen. L’activité peut être fournie par votre propre corps si vous êtes capable d’une activité ou passivement par quelqu’un qui bouge votre corps pour vous.
- La position debout étire vos muscles dans une direction différente de la position assise et fait peser du poids sur vos os. Cela peut aider vos intestins à fonctionner. Les cadres sur pied doivent être autorisés par votre assureur.
- Le mouvement peut être ajouté en effectuant des exercices d’étirement ou en demandant à quelqu’un de vous les faire faire. Un exercice léger peut être plus bénéfique pour votre intestin qu’un effort intense. Un mouvement léger augmentera le flux sanguin vers l’intestin, ce qui facilite le mouvement. Une lésion de la moelle épinière entraîne un problème avec les nerfs, mais l’augmentation du flux sanguin sert également de stimulateur plus doux.
- L’activité quotidienne peut ajouter du mouvement à votre corps. Assurez-vous de faire des soulagements de la pression toutes les 15 minutes lorsque vous êtes debout. Les relâchements manuels de la pression sont excellents, mais l’utilisation du bouton d’inclinaison d’un fauteuil motorisé est également un mouvement de votre corps. Rouler dans votre lit pour relâcher la pression peut ajouter du mouvement à votre corps. Si possible, faites quelques roulements supplémentaires. Ces mouvements supplémentaires sont bénéfiques pour la peau et les intestins.
- Dans les cas de lésions de niveau inférieur, il est possible que vous utilisiez des appareils orthopédiques pour marcher. Faites-en bon usage car le mouvement de balancement stimulera les muscles de l’abdomen. Marcher avec un appareil orthopédique contribue à augmenter votre activité corporelle et la motricité intestinale.
- Participez à des sports, à une thérapie aquatique ou à tout ce que vous aimez faire qui peut ajouter du mouvement et créer une activité corporelle.
- Asseyez-vous pendant votre programme intestinal. La gravité est l’amie de votre intestin. Elle aide à faire tomber les selles hors de l’intestin. Si vous n’avez pas de chaise d’aisance, demandez à votre médecin d’en commander une qui réponde à vos besoins individuels.
- L’ajustement de votre alimentation est une autre façon d’essayer d’accélérer votre transit par des actions externes. Abandonnez les aliments transformés et dîtes non à la malbouffe. Cela peut être difficile, alors faites le progressivement. Consommez plutôt des produits frais et des fruits. Les aliments naturels dont la fibre n’est déjà décomposée pour vous font travailler votre intestin. Les aliments non transformés contiennent une grande quantité de fibres naturelles. Il s’agit des céréales complètes, des haricots secs, des noix, des baies, de l’avoine et des légumes croquants comme les carottes et le céleri.
- Faites également attention à ce que vous buvez. Essayez d’augmenter lentement votre apport hydrique si votre programme de vessie le permet. Il faut du liquide pour déplacer les selles dans votre intestin, vous devez donc être bien hydraté. Certaines boissons déshydratent le corps. Celles-ci incluent la caféine et l’alcool. Vous pouvez continuer à consommer ces boissons mais faites-le avec modération. Évitez les boissons sucrées et « sans sucre » car elles ajoutent des calories et du sel, augmentent votre glycémie et ne facilitent pas la digestion. Les aliments riches en liquides tels que les soupes peuvent augmenter votre apport en liquide.
- Demandez à votre médecin d’examiner vos médicaments pour voir s’ils ont des effets secondaires de constipation. Cela vaut pour tous les médicaments sur ordonnance, en vente libre, les compléments alimentaires, les drogues récréatives ou tout autre médicament que vous avez pu rajouter au cours de votre vie. Si un médicament ou une combinaison de médicaments porte un risque de constipation comme effet secondaire, demandez s’il existe une alternative. Par ailleurs, assurez-vous de prendre les émollients fécaux ou autres médicaments ou compléments alimentaires stimulant la fonction intestinale qui fonctionnent pour vous. Faites simplement en sorte de les ajouter à votre liste de médicaments afin de vous assurer que vous n’aggravez pas un intestin lent en croyant l’aider.
Les troubles pédiatriques
Le programme intestinal pédiatrique est essentiel pour les nourrissons, les enfants et les adolescents. Chez les nourrissons, les couches sont considérées comme culturellement acceptables. Un intestin neurogène résulte d’une perturbation de la fonction nerveuse. Un enfant de tout âge avec un intestin neurogène nécessite un programme intestinal pour l’élimination des selles. Un nourrisson ou un enfant ayant des couches peut souffrir d’incontinence, mais l’intestin n’éliminant pas toutes les selles peut entraîner des complications à vie.
Les enfants pourraient découvrir que d’autres ne suivent pas de programme intestinal. Comme c’est normal pour eux, ce sera un choc. Les aider à comprendre que le programme intestinal est une chose normale pour eux en tant qu’individu ouvre la voie à des soins intestinaux efficaces tout au long de la vie.
Les adolescents peuvent avoir une période de rébellion et quoi de plus puissant que de résister au programme intestinal. C’est une période difficile. Assurez-vous de demander de l’aide pour faire face à un adolescent rebelle, car les ramifications de la non-exécution du programme intestinal sont importantes. L’incontinence intestinale devant des pairs est terrible pour un adolescent. Il faut faire en sorte d’éviter que cela se produise. Rendre le programme intestinal normal pour l’adolescent, n’est pas simple.
Les enfants commencent généralement par des suppositoires à la glycérine en raison de la nature douce du stimulant. Selon l’âge et la taille de l’enfant, ils peuvent être coupés en deux voire en quatre, dans la longueur afin d’en garantir l’efficacité. Le petit doigt de l’adulte est utilisé pour la stimulation digitale chez les nourrissons et les jeunes enfants. Les adolescents passent aux suppositoires au bisacodyl ou aux suppositoires « Magic Bullet » à mesure que leur corps devient plus adulte. Ils peuvent trouver qu’avoir recours à un mini lavement fonctionne bien pour eux.
La transition consistant à effectuer un programme intestinal de manière indépendante se fait à n’importe quel moment entre l’âge de 3 et de 5 ans. L’objectif consiste à établir un programme intestinal pouvant être réalisé avant d’aller à l’école pour éviter les accidents. Commencez par expliquer ce que vous faites, puis demandez à l’enfant de participer pour réunir le matériel nécessaire, puis de participer pour insérer le suppositoire ou effectuer le retrait manuel, etc. Planifiez une progression vers l’indépendance. Félicitez votre enfant pour un travail bien fait, peut-être pas parfait, mais démontrant une tentative louable. Faire du programme intestinal une partie naturelle et normale de la vie aide l’enfant à réaliser qu’il s’agit d’un processus naturel.
L’enfant plus âgé pourrait ne pas vouloir participer à son programme intestinal. Encore une fois, il appartiendra au parent ou au tuteur d’intégrer un sens de normalité au processus. La plupart des enfants auront tendance à vouloir terminer le programme intestinal le plus rapidement possible, mais apprendre à l’enfant à prendre son temps pour effectuer le programme intestinal peut en fait réduire le temps consacré au processus global.
Médicaments pour l’intestin neurogène
Les médicaments sont une source fréquente de constipation. Certains médicaments ont pour effet secondaire la constipation. Les médicaments connus pour provoquer de la constipation sont des anticholinergiques utilisés pour le traitement de la vessie, les narcotiques, les inhibiteurs calciques utilisés pour traiter l’hypertension artérielle, les médicaments antiépileptiques et des médicaments antispasmodiques. Les antibiotiques et les anti-inflammatoires non stéroïdiens (AINS) peuvent entraîner des diarrhées.
Il existe un grand nombre de médicaments qui peuvent aider dans les programmes intestinaux neurogènes. La sélection des bons médicaments et compléments alimentaires nécessite un examen attentif. Tout changement dans la gestion intestinale prend du temps et exige de la patience. De nombreuses personnes passent d’un produit à un autre ou, quand elles n’obtiennent pas de résultats rapides, ajoutent un produit de plus. Prenez votre temps pour laisser chaque produit faire son effet avant d’en ajouter ou d’en changer.
La constipation ou la diarrhée peuvent se développer peu de temps après avoir commencé un nouveau médicament ou peuvent se développer après les avoir utilisés pendant un certain temps, alors ne négligez pas ces signes dans votre évaluation de la fonction intestinale. Vérifiez auprès de votre professionnel de la santé s’il est possible de passer à un autre médicament ou pour savoir comment traiter le problème intestinal si vous prenez le médicament pendant une durée limitée.
Les médicaments du programme intestinal couramment utilisés sont :
Médicaments oraux
– Les ramolisseurs de selles ou émollients extraient l’eau de la partie inférieure de l’intestin pour aider les selles à glisser plus facilement à travers la dernière section de l’intestin et du rectum. Ces produits contiennent du docusate (des exemples sont Colace, Surfak). Les émollients fécaux sont des médicaments en vente libre, mais ils ne se trouvent généralement pas sur les étagères faciles d’accès. Ils doivent être demandés au pharmacien ou commandés directement en ligne.
– Les Bulk formers augmentent la taille des selles avec de l’eau de la partie inférieure de l’intestin. Ils sont maintenant recommandés uniquement pour les personnes atteintes d’un intestin neurogène aréflexique (MNI). Ces produits sont le psyllium (Metamucil, Fiberall), le calcium polycarbophil (Fibercon) et la méthylcellulose (Citrucel).
– Les stimulants péristaltiques déclenchent les nerfs intestinaux pour augmenter le péristaltisme ou stimuler l’action musculaire. Ceux-ci incluent le séné (Senokot) et le séné avec docusate (Peri-Colace avec séné).
– De nombreux autres médicaments pour les intestins neurogènes existent qui peuvent être une option en fonction de votre plan de programme intestinal individuel. Ceux-ci comprennent le polyéthylène glycol (MiraLAX), le lait de magnésie, le citrate de magnésium, la lactulose et le sorbitol.
Médicaments rectaux
– Les irritants de contact sont les suppositoires et les mini lavements. Les stimulants doivent être insérés contre la paroi intestinale pour stimuler le fonctionnement de l’intestin. L’élimination des selles peut être nécessaire pour obtenir un bon placement du stimulant afin qu’il soit efficace.
Le moins agressif est un suppositoire à la glycérine qui irrite l’intestin inférieur pour favoriser l’évacuation. Il est utilisé pour les patients pédiatriques et souvent gériatriques car il est le moins stimulant.
Au niveau suivant, on trouve les suppositoires comme le bisacodyl (Dulcolax) ou le suppositoire « Magic Bullet » qui stimule les terminaisons nerveuses lorsqu’elles sont en contact avec la paroi intestinale. Le bisacodyl a un enrobage végétal qui met un peu plus de temps à fondre. Également fabriqué à partir de bisacodyl, le suppositoire Magic Bullet sans enrobage végétal a un temps de fonte plus rapide. Il convient de faire des essais (et parfois des erreurs) pour établir vos préférences personnelles.
Le mini lavement (Enemeez ou Therevac) est un lavement de petit volume qui stimule l’absorption d’eau dans les selles et la fonction nerveuse dans la voûte rectale. Enemeez Plus, comprend un anesthésique si besoin est. Ce sont des alternatives aux suppositoires. Comme un suppositoire, le mini lavement doit être placé à contre l’intestin pour fonctionner, il peut donc être nécessaire d’éliminer manuellement les selles. La stimulation digitale doit tout de même être effectuée. Suivez attentivement les instructions de livraison pour éviter une déchirure dans le tissu intestinal.
– Le lubrifiant est une substance en vente libre qui est utilisée systématiquement dans le programme intestinal. Ceci est appliqué au doigt ganté sans latex pour l’insertion du suppositoire et pour effectuer une stimulation digitale. Le lubrifiant doit être soluble dans l’eau tel que la gelée K-Y ou ASTROGLIDE. Certains lubrifiants sont plus appréciés car ils « coulent » moins mais ils sont plus chers. Évitez les lubrifiants qui pourraient être moins chers mais qui sont non solubles dans l’eau, comme la vaseline, car ils ne se dissoudront pas et vous vous retrouverez avec un amas gluant. Déposez le lubrifiant sur le doigt ganté ou à l’endroit où vous comptez l’utiliser en faisant attention à ce que le tube multi-usage n’entre pas en contact avec quoi que ce soit, et ce pour éviter de contaminer le reste du lubrifiant.
– Onguents anesthésiques Des médicaments supplémentaires peuvent être nécessaires dans des circonstances spécifiques telles qu’une sensibilité, une douleur, la présence d’hémorroïdes ou une dysréflexie autonome (DA). Certaines personnes utiliseront une pommade anesthésiante telle que la pommade rectale à la lidocaïne. Celle-ci est insérée cinq à dix minutes avant le début du programme intestinal.
Médicaments non recommandés ou qui ne sont sont plus recommandés pour l’intestin neurogène
Bon nombre de ces produits ont été recommandés aux personnes atteintes d’intestins neurogènes au fil des ans. De nouvelles directives ont clarifié leur utilisation en particulier dans les lésions de la moelle épinière. Si vous constatez que vous utilisez ces techniques ou ces produits, même s’ils fonctionnent bien pour vous, consultez votre professionnel de la santé pour voir si vous devez continuer ou si vous devriez passer à un autre produit.
– Les laxatifs à base de fibres sont des additifs qui ajoutent de la fibre pour les selles des personnes atteintes d’intestin neurogène réflexe (MNS). L’idée était de créer du volume dans les selles pour rendre le passage dans les intestins plus rapide, plus doux et avec du volume pour que les intestins puissent faire passer les selles. Cependant, de nouvelles directives suggèrent que cela est contre-productif, car les personnes atteintes d’un intestin neurogène réflexe ne peuvent pas absorber la quantité de liquide nécessaire pour stimuler le travail de la fibre. Sans le liquide recommandé, la fibre devient extrêmement dure dans les selles, ce qui crée une impaction, des selles difficiles à évacuer et des selles qui ont des bords rugueux pouvant déchirer ou couper l’intestin ou l’anus.
Les personnes qui surveillent leur apport hydrique ou qui ont des problèmes de santé comme des problèmes cardiaques ou un œdème extrême qui imposent de réduire l’apport hydrique, ne peuvent pas absorber les quantités de liquide recommandées. D’autres n’ont pas été informés des huit onces de liquide nécessaires. Ils peuvent même avoir reçu une faible quantité de liquide dans un établissement de soins de santé, ce qui peut leur donner à penser que cette quantité totale de liquide n’est pas nécessaire.
Si vous souffrez d’un intestin neurogène aréflexique NMI ou d’une autre affection intestinale, et que vous prenez un laxatif à base de fibres avec une quantité adéquate de liquide en vue d’une assistance hydrique de votre programme intestinal, assurez-vous d’utiliser des produits sans sucre ajouté. Une complication secondaire des lésions de la moelle épinière et d’autres troubles neurologiques est le diabète de l’adulte. Le sucre supplémentaire peut augmenter votre risque de développer un diabète.
Vérifiez auprès de votre médecin pour savoir s’il convient que vous continuiez à prendre un laxatif à base de fibres. Vous constaterez peut-être que cela va à l’encontre des objectifs de votre programme intestinal ou qu’un autre produit répondra mieux à vos besoins.
– Les lavements sont généralement réservés aux situations graves telles que l’impaction, car ils ont tendance à éliminer la flore bactérienne naturelle de l’intestin et ne fournissent pas l’action normale du péristaltisme intestinal. Les lavements peuvent endommager les fibres fines de l’intestin qui déplacent les selles vers l’avant et vers l’extérieur.
– Les laxatifs sont un autre groupe de produits de préparation intestinale qui ne sont pas recommandés pour un programme intestinal. L’imprévisibilité du produit, l’élimination de la flore bactérienne saine et la réduction du péristaltisme intestinal rendent ces produits trop imprévisibles pour être utilisés. Les individus peuvent devenir dépendants des laxatifs pour les selles, quel que soit leur état de santé. Lorsque cela se produit, une selle ne se produira pas sans le laxatif ce qui peut encore plus compliquer le mouvement intestinal. S’ils semblent aider à court terme les laxatifs peuvent entraîner de graves complications à long terme.
– Les produits naturels des magasins de produits de santé et de vitamines sont jugés absolument essentiels par de nombreuses personnes. Assurez-vous de discuter de chaque produit avec votre médecin. Parfois, un produit naturel est en fait un laxatif, un diurétique ou peut interférer avec d’autres médicaments. De nombreux employés du magasin de produits de santé connaissent bien leurs produits, mais certains ont une connaissance limitée des besoins en matière de santé et ne connaissent pas bien les problèmes d’intestins neurogènes. Assurez-vous de parler à un professionnel de la santé qualifié avant de vous lancer dans un régime intestinal qui pourrait ne pas vous être bénéfique.
– Les probiotiques ont été identifiés comme ayant des inconvénients pour la santé. Par conséquent, ils ne devraient pas être recommandés sur une base continue. Ils ne devraient être recommandés qu’en cas de diarrhées associées aux antibiotiques et aux diarrhées à Clostridium difficile (C. diff) (DACD).
Traitement Chirurgical
Des options chirurgicales peuvent être envisagées pour les personnes confrontées à de grosses difficultés liées à des programmes intestinaux neurogènes. Certaines personnes pensent qu’une alternative chirurgicale serait un meilleur choix parce qu’elles n’aiment pas l’idée d’effectuer le programme intestinal ou que cela prend trop de temps ou pour une quelconque autre bonne raison. L’objectif du programme intestinal est de permettre à votre intestin de fonctionner de manière naturelle. Les décisions chirurgicales doivent être mûrement réfléchies.
Lavement de continence antérograde de Malone (MACE)
MACE est une intervention chirurgicale où l’appendice est connecté à une ouverture permanente de la paroi abdominale. Un cathéter est utilisé pour irriguer l’intestin et le rectum pour l’élimination des déchets. Les avantages incluent l’absence de sac pour la collecte et peu de fuites. Les complications peuvent inclure une sténose stomale, une infection du site de la stomie, une fuite possible à travers la stomie et des difficultés de cathétérisme de la stomie.
Peu de gens connaissent cette procédure. Il a un taux de réussite élevé avec une amélioration de la qualité de vie et une réduction des épisodes de dysréflexie autonome (DA).
Colostomie
Une colostomie est une ouverture artificielle créée dans l’abdomen par voie chirurgicale et à laquelle on connecte le gros intestin. Les selles sont excrétées par l’ouverture. Un sac est collé sur la peau autour de l’ouverture pour recueillir les selles.
Voici quelques points de réflexion sur la colostomie :
Comme pour toute intervention chirurgicale, la chirurgie de colostomie peut être dangereuse pour une personne souffrant de problèmes neurologiques, notamment en raison de complications respiratoires. Assurez-vous d’évaluer les risques par rapport aux avantages avant de penser à une intervention délicate.
Il peut être plus difficile de maintenir une colostomie que d’effectuer un programme intestinal. Changement de sac, chute ou éclatement des sacs, irrigation de la colostomie ne sont que quelques-uns des problèmes qui peuvent survenir.
Les poches de colostomie peuvent être difficiles à fixer à l’abdomen. La brochure donne l’impression que l’utilisation du sac est facile, mais en fait les sacs de colostomie fonctionnent mieux sur un abdomen musclé. Fixer un sac de colostomie sur un abdomen typique peut être très compliqué.
Tous les organismes de santé ne financeront pas les fournitures et les soins pour une colostomie qui peut être coûteuse. Enquêtez sur les coûts et les ressources par l’assureur avant d’assumer cette responsabilité financière.
La colostomie élective permet des options de placement. Plus elle se situe près de l’extrémité du gros intestin plus elle risque de se traduire par l’expulsion du contenu ressemblant à des selles. Plus elle situe vers le haut du gros intestin, plus les selles seront molles. Les individus ont des préférences concernant l’emplacement de la colostomie en fonction du type de selles et de la simplicité d’utilisation.
Soignants impliqués dans le traitement de l’intestin neurogène
De nombreuses personnes vous aideront à créer un programme de gestion intestinale efficace.
Un physiatre est un médecin qui a fait des études supérieures en médecine physique et en réadaptation. Certains d’entre eux sont spécialisés dans les lésions cérébrales ou les lésions de la moelle épinière, mais tous seront en mesure d’évaluer et de prescrire des techniques de réadaptation ainsi que de proposer des solutions pour traiter certains problèmes.
Les infirmières en réadaptation fournissent des instructions et des soins aux personnes atteintes d’intestins neurogènes. Elles ont une connaissance approfondie de la façon d’exécuter les programmes intestinaux ainsi que de la manière de traiter certains problèmes.
Un gastro-entérologue est un médecin qui sera en mesure d’aider à tester, diagnostiquer et traiter l’intestin neurogène ainsi que d’autres problèmes pouvant survenir dans le système gastro-intestinal (GI).
Un chirurgien gastro-intestinal (GI) est spécialisé dans les interventions chirurgicales du système gastro-intestinal. Cela peut inclure une intervention chirurgicale pour les hémorroïdes, les fissures, les fistules, le prolapsus rectal, le MACE (Malone Antegrade Continence Enema en anglais) et la colostomie.
Un diététicien vous aide à vous informer sur la planification des choix alimentaires qui feront de votre gestion intestinale un succès.
Le kinésithérapeute fournit une thérapie et des instructions pour les transferts de toilette, le renforcement musculaire, l’électrostimulation et le mouvement.
L’ergothérapeute peut aider à la conception du programme de gestion intestinale. Il est une bonne source d’informations sur l’équipement adaptatif pour l’insertion de suppositoires, la stimulation digitale, l’électrostimulation et les chaises percées.
Les spécialistes en soins des plaies sont des infirmières autorisées qui dispensent une formation sur les soins de stomie.
Les dentistes s’occupent de la santé de vos dents et de votre bouche pour assurer un démarrage efficace du processus digestif.
Les troubles digestifs et leur traitement
Les personnes atteintes d’intestins neurogènes ne sont pas exemptes de problèmes intestinaux courants. Ces problèmes intestinaux peuvent avoir un impact sur votre santé en plus des effets de l’intestin neurogène.
La digestion et la fonction intestinale reposent sur le bon fonctionnement de l’ensemble du système digestif ou du tractus gastro-intestinal (GI). Tout problème à tout moment dans le traitement des aliments et des liquides peut affecter la gestion des intestins. Par conséquent, il est important de revoir toutes les phases de la digestion pour créer un environnement dans votre corps permettant d’améliorer la fonction intestinale. Les gens pensent souvent que la sortie de l’intestin affecte la fonction, mais une perturbation n’importe où le long des voies gastro-intestinales peut affecter les selles.
Bouche
Assurez-vous que vous pouvez sentir, voir et goûter votre nourriture. Si un ou plusieurs sens ne fonctionnent pas correctement, votre plaisir de manger sera réduit. Votre médecin peut facilement tester vos sens dans un cabinet médical en évaluant la fonction de vos nerfs crâniens. S’il y a un problème avec l’un de vos sens, vous pouvez être référé pour des tests supplémentaires à l’aide d’une IRM ou d’une tomodensitométrie pour en rechercher la source.
Les dents sont essentielles pour pouvoir mâcher de la nourriture. La mastication est la première étape pour décomposer les aliments afin qu’ils puissent être mieux malaxés par l’estomac. Réduire les aliments en les mâchant permet à la salive et aux acides gastriques de créer de petites particules pour la digestion. Moins on mâche, plus on fait travailler l’estomac ou même l’intestin grêle pour extraire les nutriments des aliments. Des particules trop grosses ne pourront pas être extraites et pourront traverser l’intestin encore intact.
De bons soins dentaires sont importants pour manger. Cela peut éviter la perte de dents, les caries dentaires (caries) et les plaies dans la bouche. Assurez-vous de faire votre part pour garder votre bouche propre et exempte de particules de nourriture qui peuvent entraîner une pneumonie en cas d’inhalation ou contribuer à la carie dentaire si elles restent dans vos dents. Un équipement adapté peut vous aider avec vos besoins dentaires tels que des manchettes pour tenir les brosses à dents, du fil dentaire sur un manche de style brosse à dents et des brosses à dents qui se fixent aux machines d’aspiration.
La déglutition doit être évaluée s’il y a un problème avant de mettre de la nourriture ou du liquide en bouche. Une étude de la déglutition peut être effectuée pour s’assurer que la déglutition est sans danger et qu’il n’y a pas de « fausse route » dans les poumons. De simples évaluations de la déglutition peuvent être effectuées au chevet du patient, mais des études plus définitives sont effectuées dans des établissements de santé par des professionnels qualifiés utilisant plusieurs textures et fluorescence (rayons X) pour visualiser votre capacité de déglutition interne.
Les ulcères ou l’inconfort dans la bouche peuvent entraîner une douleur qui ralentit le temps du repas ou qui empêche même de manger et de boire. Ils peuvent diminuer le goût des aliments ou même leur donner un mauvais goût. Il existe plusieurs troubles qui touchent la bouche et donc gênent la capacité de manger. La plupart des symptômes buccaux sont des plaies, des cloques, des taches rouges, de la douleur et de l’enflure. Le traitement est basé sur la cause. Ces troubles comprennent :
- Réaction allergique
- Aphtes
- Angioœdème (gonflement du visage et du corps)
- Réaction médicamenteuse ou effet secondaire
- Infection par le virus Coxsackie (maladie pieds-mains-bouche)
- Anémie, carence en fer
- Cancer de la bouche (oral)
- L’herbe à puce, le chêne et le sumac
- Scarlatine
- Rectocolite hémorragique
- Cellulite (infection des cellules)
- Piqûres/piqûres d’insectes
- Obstruction des canaux salivaires (sialolithiase)
- Pemphigus (ampoules chroniques)
- Érythème polymorphe (maladie cutanée auto-immune)
- Allergie aux médicaments
- Œsophagite (infection de l’œsophage)
- Brûlure (chaleur ou feu)
- Brûlures chimiques
- La maladie de Crohn
- Brûlure thermique de la bouche ou de la langue
Estomac
Le contenu de l’estomac peut remonter dans l’œsophage, ce qui peut irriter et distendre le tissu œsophagien. Cela peut être imperceptible ou s’accompagner de symptômes de toux ou d’une sensation de brûlure généralement appelée brûlure d’estomac. Si celui-ci est évolutif, un reflux gastro-œsophagien (RGO) est diagnostiqué. Les médicaments en vente libre et sur ordonnance sont généralement suggérés. Dormir avec la tête du lit surélevée ou la tête du cadre de lit sur des contremarches peut également aider. Un reflux continu doit être examiné pour s’assurer que l’œsophage est exempt d’érosion, d’ulcères et de cancer.
Les maux d’estomac sont appelés dyspepsies. Si vous souffrez d’une dyspepsie intermittente ou continue, vous devrez être évalué pour des problèmes pouvant affecter la muqueuse de votre estomac, ce qui ralentirait le processus digestif. Les problèmes de muqueuse de l’estomac peuvent entraîner une digestion lente ou une cicatrisation du tissu musculaire. Ces problèmes peuvent inclure un ulcère gastrique (ulcère de l’estomac), un ulcère gastroduodénal, une gastrite (inflammation de l’estomac), un cancer de l’estomac, des varices gastriques (veines dilatées) ou des saignements gastriques. La gastrite est une inflammation de l’estomac qui peut avoir de nombreuses causes – l’une provient d’une bactérie, H. pylori. Des médicaments pour réduire la production d’acide gastrique ou pour traiter les infections sont généralement prescrits. Parfois, une réparation chirurgicale des ulcères est nécessaire.
La gastroparésie est une affection de l’estomac où la vidange gastrique est retardée. Les problèmes pouvant causer la gastroparésie sont le résultat d’une paralysie, de lésions nerveuses causées par le diabète ou d’autres affections qui altèrent les contractions musculaires de l’estomac. Les médicaments peuvent aider à augmenter l’action de l’estomac.
Les évaluations de l’estomac comprennent :
Endoscopie haute (œsophagogastroduodénoscopie ou EGD) : un tube qui est passé par la bouche dans l’œsophage, l’estomac et le duodénum pour examiner visuellement le tissu. Des tests de pH peuvent être effectués pour évaluer les niveaux d’acide pour le RGO. Une biopsie de l’œsophage ou de l’estomac peut être réalisée à ce moment.
Repas baryté : Une solution qui peut être utilisée avec les rayons X est ingérée, suivie d’images du système digestif supérieur pour rechercher des problèmes ou des suspicions comme des ulcères ou d’autres problèmes.
La série GI supérieure, la tomodensitométrie (CT scan) ou l’imagerie par résonance magnétique (IRM) : ce sont des types d’études d’imagerie permettant de visualiser le contenu du corps.
Étude de la vidange gastrique qui évalue la durée de passage des aliments dans l’estomac.
Test H. pylori : une analyse de sang ou de selles peut indiquer la présence de cette infection.
Intestins
Les problèmes dans les intestins sont nombreux. Tout problème avec les intestins peut avoir une incidence sur le mouvement du chyme dans les intestins, que le mouvement soit trop rapide ou trop lent. Les problèmes intestinaux courants sont :
- Saignement (hémorragie) : peut-être lent ou jaillissant
- Cancer ou tumeur
- Maladie cœliaque : réaction au gluten (une protéine) qui entraîne des problèmes d’absorption dans l’intestin grêle
- Colite : inflammation de l’intestin
- Constipation : selles sèches
- Diarrhée : selles liquides
- Diverticulose ou diverticulite : zones faibles de la paroi intestinale qui peuvent s’enflammer ou s’infecter.
- Maladie inflammatoire de l’intestin/syndrome du côlon irritable (SCI) : maladie de Crohn ou rectocolite hémorragique
- Obstruction intestinale : un intestin bloqué, tordu ou défectueux dans une partie ou les deux
- Invagination : l’intestin grêle s’effondre sur lui-même, principalement chez les enfants
- Polypes : excroissances dans les intestins
- Salmonellose/Shigellose/diarrhée du voyageur : infections bactériennes
- Grippe intestinale (entérite) : causée par des virus, des bactéries ou des parasites
De nombreux traitements pour les intestins sont fournis par l’utilisation de médicaments en vente libre et sur ordonnance pour accélérer ou ralentir les intestins. Des antibiotiques sont donnés en cas d’infection. Le traitement des affections intestinales dépend de l’étendue du problème. Ils sont souvent effectués au cours d’une procédure de coloscopie ou lors d’une intervention chirurgicale.
Les évaluations des intestins comprennent :
La coloscopie est un test couramment effectué pour évaluer les intestins. Un tube est inséré dans le rectum. L’ensemble du côlon peut être inspecté visuellement. Des biopsies peuvent être faites. Les polypes et les petites tumeurs peuvent être retirés. Des radiographies peuvent être prises. Si seul le côlon inférieur est visualisé, le test est appelé sigmoïdoscopie. Avant les tests de coloscopie, une préparation ou un nettoyage intestinal approfondi est effectué. Les personnes atteintes d’une lésion de la moelle épinière peuvent être admises à l’hôpital pour la préparation intestinale. Vérifiez auprès de votre organisme payeur.
Le test de sang occulte dans les selles est un test de recherche de sang à partir d’un frottis de selles.
Rectum
Plusieurs problèmes peuvent survenir dans et autour du rectum, car il s’agit de la dernière section du tube digestif dans le corps.
- Abcès : une collection de pus au niveau ou autour de l’ouverture rectale
- Saignements : les saignements rectaux peuvent provenir de n’importe où que ce soit du haut du tube digestif jusqu’au niveau du rectum
- Cancer
- Hémorroïdes : veines dilatées dans le rectum ou à l’orifice rectal
- Fissures et fistules : les fissures sont des fissures dans la membrane intestinale, les fistules sont des voies allant de l’intestin à d’autres parties de l’intestin ou à d’autres organes du corps
- Maladie pilonidale : est une zone ouverte dans la peau au sommet du pli fessier
- Prolapsus rectal : le rectum interne fait saillie hors de l’anus
L’évaluation et le traitement des problèmes rectaux se font par une évaluation physique via la visualisation du rectum, un examen digital, une anuscopie ou une sigmoïdoscopie. Le traitement peut inclure des antibiotiques pour une infection, un traitement médical ou une intervention chirurgicale. Il est recommandé que les personnes souffrant de problèmes neurologiques qui nécessitent un traitement avancé pour les hémorroïdes subissent des interventions conservatrices plutôt qu’une excision chirurgicale.
Recherche
De nombreuse recherches visent à mieux comprendre le fonctionnement du système digestif en particulier les problèmes liés aux nerfs de l’intestin. Ces recherches portent notamment sur la fonction intestinale, le fonctionnement du système nerveux, les réponses aux médicaments et les améliorations des procédures de gestion des intestins. Nombre de ces études ont pour but d’améliorer la qualité de vie des personnes dont la fonction intestinale est altérée à cause d’un intestin neurogène.
La recherche a contribué à améliorer les soins aux personnes atteintes de lésions neurologiques. Si les muscles sont stimulés avec des appareils médicaux électriques, ceux-ci sont utilisés pour améliorer la fonction et la récupération. Ce traitement est utilisé pour les personnes souffrant de lésions réflexes (NMS).
Pour les personnes souffrant d’une lésion aréflexique (NMI), la stimulation électrique fonctionnelle peut être utilisée dans la zone de transition pour renforcer les muscles, ce qui entraîne une augmentation de la fonction et pour une stimulation des nerfs périphériques, en particulier pour le contrôle de la vessie, et des intestins et la fonction sexuelle chez les hommes.
Des implants d’appareils électriques fonctionnels sont testés dans le cadre de la recherche et seront bientôt disponibles pour le grand public. Ce type de traitement deviendra plus fréquents au fur et à mesure des progrès. Cela créera une énorme opportunité de réduction des complications secondaires des lésions de la moelle épinière, ainsi que d’amélioration de la fonction et même de récupération. Cela vaut à la fois pour les lésions réflexes (NMS) et pour les lésions aréflexiques (NMI). En particulier, il existe désormais des procédures de translocation des nerfs vers les nerfs périphériques pour améliorer la fonction et éviter les complications.
De nombreuses études sont menées pour mieux comprendre les neurotransmetteurs, en particulier le glutamate et l’acétylcholine qui permettent aux tissus nerveux ou aux cellules souches transplantés de rester au sein des lésions neurologiques ; il existe aussi des études spécifiques à certaines maladies. C’est une période de grands progrès dans la recherche et le traitement neurologiques. Les progrès ne sont pas aussi rapides que nous le souhaiterions tous mais du point de vue scientifique, un énorme bond en avant a été réalisé.
Les chercheurs sont particulièrement désireux de comprendre le développement fœtal et précoce pour être en mesure d’exploiter la croissance rapide du système nerveux pour offrir des options de traitement. C’est là encore une autre façon dont la science cherche à améliorer la vie des personnes souffrant de problèmes neurologiques.
Faits et chiffres
Le nombre de personnes atteintes d’un dysfonctionnement intestinal neurogène est inconnu car il n’y a pas de référentiel central de collecte de données. Les estimations dans la population globale se situent entre 1 % et 25 % selon les définitions et les termes utilisés.
Les estimations de la répartition entre l’intestin neurogène par maladie ou par blessure varient selon la source. De nombreux diagnostics courants ne déclarent pas la prévalence de l’intestin neurogène. Certains diagnostics font part de certaines moyennes de présence d’intestin neurogène :
- AVC 15%
- Lésions de la moelle épinière 80 %
- Sclérose en plaques 60 %
- Myéloméningocèle 68 %
- Maladie de Parkinson 47-75 %
Les symptômes couramment signalés dans le cas d’intestin neurogène après une lésion de la moelle épinière comprennent :
- Constipation 32-56 %
- Incontinence intestinale 27-86 %
- Stimulation digitale requise 66 %
- Évacuation manuelle 66 %
- Distension abdominale et inconfort 22 % à 33 %
- Hémorroïdes 31 % à 36 %
- Temps moyen pour chaque défécation : plus de 30 minutes – 25 %, plus d’une heure – 9 %
Entretien de l’intestin
Moyens adaptatifs pour l’indépendance : outils de gestion des intestins
Les soins intestinaux sont très personnels ! Cette vidéo montre comment une personne atteinte à la moelle épinière au C7 utilise un équipement adapté pour effectuer ses propres soins intestinaux. Ces articles peuvent être trouvés en ligne ou avec l’aide d’un ergothérapeute.
Cette vidéo, créée par la fondation Christopher & Dana Reeve et l’hôpital Craig, met en évidence des outils fonctionnels ou des équipements adaptés disponibles pour les personnes ayant une faiblesse des mains qui souhaitent acquérir plus d’indépendance dans leurs activités quotidiennes
Ressources
Si vous cherchez plus d’informations sur la gestion intestinale ou avez une question spécifique, nos spécialistes de l’information sont disponibles les jours ouvrables, du lundi au vendredi, au 800-539-7309 (numéro sans frais aux États-Unis), de 9h à 20h (heure de l’Est aux États-Unis).
Nous vous encourageons à contacter les groupes de soutien et les organisations, y compris les associations qui présentent les dernières nouvelles et recherches et qui informent sur les ressources, les réseaux nationaux de groupes de soutien, de cliniques et d’hôpitaux spécialisés.
Lectures complémentaires
Ambartsumyan L, Rodriguez L. Bowel management in children with spina bifida. J Pediatr Rehabil Med. 2018;11(4):293-301. doi: 10.3233/PRM-170533. PMID: 30507592.
Awad RA. Neurogenic bowel dysfunction in patients with spinal cord injury, myelomeningocele, multiple sclerosis and Parkinson’s disease. World J Gastroenterol. 2011 Dec 14;17(46):5035-48. doi: 10.3748/wjg.v17.i46.5035. PMID: 22171138; PMCID: PMC3235587.
Bernardi M, Fedullo AL, Bernardi E, Munzi D, Peluso I, Myers J, Lista FR, Sciarra T. Diet in neurogenic bowel management: A viewpoint on spinal cord injury. World J Gastroenterol. 2020 May 28;26(20):2479-2497. doi: 10.3748/wjg.v26.i20.2479. PMID: 32523306; PMCID: PMC7265150.
Chen G, Liao L, Wang Y, Ying X. Effect of sacral neuromodulation on bowel dysfunction in patients with neurogenic bladder. Colorectal Dis. 2020 Jul 18. doi: 10.1111/codi.15273. Epub ahead of print. PMID: 32681678.
Coggrave M, Norton C. Neurogenic bowel. Handb Clin Neurol. 2013;110:221-8. doi: 10.1016/B978-0-444-52901-5.00018-6. PMID: 23312643.
Coggrave M, Norton C, Cody JD. Management of faecal incontinence and constipation in adults with central neurological diseases. Cochrane Database Syst Rev. 2014 Jan 13;(1):CD002115. doi: 10.1002/14651858.CD002115.pub5. PMID: 24420006.
Cotterill N, Madersbacher H, Wyndaele JJ, Apostolidis A, Drake MJ, Gajewski J, Heesakkers J, Panicker J, Radziszewski P, Sakakibara R, Sievert KD, Hamid R, Kessler TM, Emmanuel A. Neurogenic bowel dysfunction: Clinical management recommendations of the Neurologic Incontinence Committee of the Fifth International Consultation on Incontinence 2013. Neurourol Urodyn. 2018 Jan;37(1):46-53. doi: 10.1002/nau.23289. Epub 2017 Jun 22. PMID: 28640977.
Deng Y, Dong Y, Liu Y, Zhang Q, Guan X, Chen X, Li M, Xu L, Yang C. A systematic review of clinical studies on electrical stimulation therapy for patients with neurogenic bowel dysfunction after spinal cord injury. Medicine (Baltimore). 2018 Oct;97(41):e12778. doi: 10.1097/MD.0000000000012778. PMID: 30313096; PMCID: PMC6203582.
Doherty JG, Burns AS, O’Ferrall DM, Ditunno JF Jr. Prevalence of upper motor neuron vs lower motor neuron lesions in complete lower thoracic and lumbar spinal cord injuries. J Spinal Cord Med. 2002 Winter;25(4):289-92. doi: 10.1080/10790268.2002.11753630. PMID: 12482171.
Elmelund M, Klarskov N, Biering-Sørensen F. Fecal incontinence and neurogenic bowel dysfunction in women with traumatic and nontraumatic spinal cord injury. Dis Colon Rectum. 2019 Sep;62(9):1095-1104. doi: 10.1097/DCR.0000000000001446. PMID: 31318774.
Emmanuel A. Neurogenic bowel dysfunction. F1000Res. 2019;8:F1000 Faculty Rev-1800. Published 2019 Oct 28. doi:10.12688/f1000research.20529.1 https://www.ncbi.nlm.nih.gov/pmc/articles/PMC6820819/
Furness JB, Callaghan BP, Rivera LR, Cho HJ. The enteric nervous system and gastrointestinal innervation: integrated local and central control. Adv Exp Med Biol. 2014;817:39-71. doi: 10.1007/978-1-4939-0897-4_3. PMID: 24997029.
Gater DR. Neurogenic bowel and bladder evaluation strategies in spinal cord injury: New directions. J Spinal Cord Med. 2020 Mar;43(2):139-140. doi: 10.1080/10790268.2020.1718469. PMID: 32105585; PMCID: PMC7054921.
Gor RA, Katorski JR, Elliott SP. Medical and surgical management of neurogenic bowel. Curr Opin Urol. 2016 Jul;26(4):369-75. doi: 10.1097/MOU.0000000000000299. PMID: 27152922.
Hou S, Rabchevsky AG. Autonomic consequences of spinal cord injury. Compr Physiol. 2014 Oct;4(4):1419-53. doi: 10.1002/cphy.c130045. PMID: 25428850.
Hultling C. Neurogenic bowel management using transanal irrigation by persons with spinal cord injury. Phys Med Rehabil Clin N Am. 2020 Aug;31(3):305-318. doi: 10.1016/j.pmr.2020.04.003. Epub 2020 Jun 2. PMID: 32624096.
Kairaluoma MV. Toiminnallinen ulostamisvaikeusoireyhtymä [Functional obstructed defecation syndrome]. Duodecim. 2009;125(2):221-5. Finnish. PMID: 19341037.
Kelly MS, Wiener JS, Liu T, Patel P, Castillo H, Castillo J, Dicianno BE, Jasien J, Peterson P, Routh JC, Sawin K, Sherburne E, Smith K, Taha A, Worley G. Neurogenic bowel treatments and continence outcomes in children and adults with myelomeningocele. J Pediatr Rehabil Med. 2020;13(4):685-693. doi: 10.3233/PRM-190667. PMID: 33325404.
Krassioukov A, Eng JJ, Claxton G, Sakakibara BM, Shum S. Neurogenic bowel management after spinal cord injury: a systematic review of the evidence. Spinal Cord. 2010 Oct;48(10):718-33. doi: 10.1038/sc.2010.14. Epub 2010 Mar 9. PMID: 20212501; PMCID: PMC3118252.
Musco S, Bazzocchi G, Martellucci J, Amato MP, Manassero A, Putignano D, Lopatriello S, Cafiero D, Paoloni F, Del Popolo G. Treatments in neurogenic bowel dysfunctions: evidence reviews and clinical recommendations in adults. Eur J Phys Rehabil Med. 2020 Dec;56(6):741-755. doi: 10.23736/S1973-9087.20.06412-6. Epub 2020 Sep 16. PMID: 32935955.
Nelson MES, Orr M. Digital rectal stimulation as an intervention in persons with spinal cord injury and upper motor neuron neurogenic bowel. An evidenced-based systematic review of the literature. J Spinal Cord Med. 2019 Dec 6:1-8. doi: 10.1080/10790268.2019.1696077. Epub ahead of print. PMID: 31809250.
Nielsen SD, Faaborg PM, Finnerup NB, Christensen P, Krogh K. Ageing with neurogenic bowel dysfunction. Spinal Cord. 2017 Aug;55(8):769-773. doi: 10.1038/sc.2017.22. Epub 2017 Mar 14. PMID: 28290468.
Pardee C, Bricker D, Rundquist J, MacRae C, Tebben C. Characteristics of neurogenic bowel in spinal cord injury and perceived quality of life. Rehabil Nurs. 2012 May-Jun;37(3):128-35. doi: 10.1002/RNJ.00024. PMID: 22549630.
Powell A, Davidson L. Pediatric spinal cord injury: a review by organ system. Phys Med Rehabil Clin N Am. 2015 Feb;26(1):109-32. doi: 10.1016/j.pmr.2014.09.002. PMID: 25479784.
Previnaire JG. The importance of the bulbocavernosus reflex. Spinal Cord Ser Cases. 2018 Jan 10;4:2. doi: 10.1038/s41394-017-0012-0. PMID: 29423307; PMCID: PMC5798690.
Preziosi G, Gordon-Dixon A, Emmanuel A. Neurogenic bowel dysfunction in patients with multiple sclerosis: prevalence, impact, and management strategies. Degener Neurol Neuromuscul Dis. 2018 Dec 6;8:79-90. doi: 10.2147/DNND.S138835. PMID: 30584387; PMCID: PMC6287516.
Qi Z, Middleton JW, Malcolm A. Bowel dysfunction in spinal cord injury. Curr Gastroenterol Rep. 2018 Aug 29;20(10):47. doi: 10.1007/s11894-018-0655-4. PMID: 30159690.
Sasaki H, Kawamura N, Dyck PJ, Dyck PJB, Kihara M, Low PA. Spectrum of diabetic neuropathies. Diabetol Int. 2020 Jan 8;11(2):87-96. doi: 10.1007/s13340-019-00424-7. PMID: 32206478; PMCID: PMC7082443.
Stern M. Neurogenic bowel and bladder in the older adult. Clin Geriatr Med. 2006 May;22(2):311-30; ix. doi: 10.1016/j.cger.2005.12.014. PMID: 16627081.
Stoffel JT, Van der Aa F, Wittmann D, Yande S, Elliott S. Neurogenic bowel management for the adult spinal cord injury patient. World J Urol. 2018 Oct;36(10):1587-1592. doi: 10.1007/s00345-018-2388-2. Epub 2018 Jun 27. PMID: 29951791.
Tulsky DS, Kisala PA, Victorson D, Tate DG, Heinemann AW, Charlifue S, Kirshblum SC, Fyffe D, Gershon R, Spungen AM, Bombardier CH, Dyson-Hudson TA, Amtmann D, Kalpakjian CZ, Choi SW, Jette AM, Forchheimer M, Cella D. Overview of the Spinal Cord Injury–Quality of Life (SCI-QOL) measurement system. J Spinal Cord Med. 2015 May;38(3):257-69. doi: 10.1179/2045772315Y.0000000023. PMID: 26010962; PMCID: PMC4445018.
Yeung HY, Iyer P, Pryor J, Nicholson M. Dietary management of neurogenic bowel in adults with spinal cord injury: an integrative review of literature. Disabil Rehabil. 2019 Aug 15:1-12. doi: 10.1080/09638288.2019.1652702. Epub ahead of print. PMID: 31415185.
Yim SY, Yoon SH, Lee IY, Rah EW, Moon HW. A comparison of bowel care patterns in patients with spinal cord injury: upper motor neuron bowel vs lower motor neuron bowel. Spinal Cord. 2001 Apr;39(4):204-7. doi: 10.1038/sj.sc.3101131. PMID: 11420735.
Zhang Y, Xia X, Zhuang X. Effect of quantitative assessment-based nursing intervention on the bowel function and life quality of patients with neurogenic bowel dysfunction after spinal cord injury. J Clin Nurs. 2018 Mar;27(5-6):e1146-e1151. doi: 10.1111/jocn.14198. PMID: 29193471.
Zidek K, Srinivasan R. Rehabilitation of a child with a spinal cord injury. Semin Pediatr Neurol. 2003 Jun;10(2):140-50. doi: 10.1016/s1071-9091(03)00022-6. PMID: 14572150.

